|
656010, Алтайский край, город Барнаул,
ул.Эмилии Алексеевой, 53 корпус 1,39 корпус2
Телефон / Факс: +7 (3852) 22-62-77
[email protected]
|
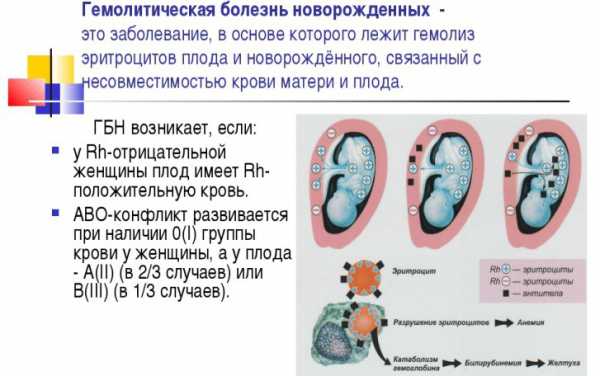
Гемолитическая болезнь новорожденных по группе кровиГемолитическая болезнь новорожденных по группе крови Забота о здоровье новорожденного – первоочередная задача для каждой будущей мамы. Беременность – это не только 9 месяцев ожидания желанной встречи, но и анализы, обследования, а иногда, к сожалению, и диагнозы. Одним из возможных осложнений беременности, способным вызвать гемолитическую болезнь новорожденных по группе крови, является резус-конфликт между матерью и ребенком. Что же это такое, и как избежать негативных последствий подобного конфликта? Причины резус-конфликта и конфликта по группе кровиВсе человечество по группе крови делится на 4 категории, но при этом существует еще один, не столь известный показатель – резус-фактор.Он может быть положительным (Rh+) или отрицательным (Rh-). Само название никак не характеризует качества крови и ее обладателя – это лишь показатель наличия определенной группы белков на поверхности эритроцитов. Конфликт во время беременности может возникнуть в нескольких случаях:
У 85% европейцев в крови присутствует антиген D – их называют резус-положительными. Остальные 15% являются резус-отрицательными, и не имеют данного антигена. Кто входит в группу рискаРезус-конфликт может появиться только у женщин с отрицательным резус-фактором, если будущий отец является резус-положительным. Все остальные возможные сочетания резус-факторов будущих родителей не несут в себе никакой опасности. Как оценить вероятность возникновения гемолитической болезниСпрогнозировать вероятность АВ0-конфликта можно еще до наступления беременности, зная группы крови будущих родителей:
Антигены и антителаВ случае возникновения резус-конфликта организм матери сперва проходит период сенсибилизации – распознавания чужеродных белков и выработки иммунного ответа. В этот период анализ крови показывает повышенный уровень иммуноглобулинов М – они не представляют опасности для ребенка, т.к. из-за своих крупных размеров не могут преодолеть плацентарный барьер. Период развития антител к чужеродному белку, или так называемых иммуноглобулинов G, способных попасть в кровоток плода, у разных женщин отличается. В среднем процесс занимает 8-9 недель, однако может растянуться и на 6 месяцев. Что происходит в организме плода или новорожденного?
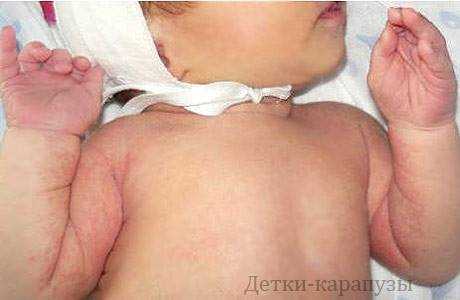
Возникает гипоксия плода, что оказывает влияние на его развитие в целом. В организме новорожденного происходят аналогичные процессы, чаще всего проявляющиеся в виде физиологической желтухи. Проявления гемолитической болезниВ случае возникновения гемолитической болезни плода, во время беременности женщина редко ощущает ее симптомы. В тяжелых случаях симптоматика может быть схожа с картиной гестоза беременных.
Наиболее опасной формой является отечная. В этом случае на УЗИ заметны увеличения селезенки, печени, желез и сердца плода. Наблюдается также ярко выраженная анемия и изменение размеров плаценты. Подобные нарушения могут привести к преждевременной гибели плода или смерти новорожденного незадолго после родов. Тяжелое течение отечной формы гемолитической болезни крайне трудно поддается лечению. Желтушная форма чаще всего проявляется через несколько часов после родов – недостаток эритроцитов приводит к тому, что в организме ребенка стремительно накапливается билирубин, придающий коже и белкам глаз желтушную окраску. Билирубин в больших количествах негативно влияет на состояние центральной нервной системы, угнетая ее действие, однако в большинстве случае желтуха новорожденных успешно лечится в короткие сроки. Наименее опасной формой гемолитической болезни считается анемическая. Главными ее симптомами являются бледность кожных покровов, анемия, иногда – увеличение размеров печени или селезенки. Наиболее тяжелое течение гемолитической болезни наблюдается у недоношенных детей. Возможные последствия гемолитической болезниПатология в легких формах и при должном лечении зачастую не несет никаких негативных последствий, однако недооценивать ее опасность все же не стоит.
Высокий риск гибели плода, начиная с 28-й недели беременности. Необходимые обследования
Заранее зная о вероятном конфликте, можно заблаговременно принять все меры предосторожности для того, чтобы свести его вероятность и последствия к минимуму. Если женщина имеет отрицательный резус-фактор, во время беременности ей необходимо регулярно сдавать анализ на титр (количество) антител. При этом частота анализа определяется сроком беременности и данными о возможной сенсибилизации (контактом с резус-положительной кровью в прошлом):
Состояние плода контролируется УЗ-исследованием: 4 раза в период с 20-й по 36-ю неделю, и еще одно – непосредственно перед родами. Это необходимо для отслеживания динамики развития плода, состояния плаценты и других факторов, указывающих на возможное возникновение гемолитической болезни. Особенности кормления ребенка с физиологической желтухой
Одни утверждают, что кормление грудью никак не связано с протеканием желтухи, скорее даже наоборот – способствует более активному выведению билирубина. Другие склоняются к тому, что женщина должна воздержаться от грудного вскармливания в течение 3-5 дней, пока большая часть антител не будет выведена из ее организма. В каждом конкретном случае стоит руководствоваться прежде всего состоянием матери и ребенка. Воздержание от грудного вскармливания предполагает регулярное сцеживание для поддержания необходимого количества молока. Лечение физиологической желтухи новорожденныхВ зависимости от тяжести протекания заболевания и уровня билирубина, различают разные виды лечения желтухи новорожденных:
ПрофилактикаСенсибилизированными, т.е. имевшими контакт с резус-положительной кровью, считаются женщины:
Для профилактики гемолитической болезни таким женщинам производится введение иммуноглобулина антирезус Rh0 человека в течение 72 часов после подобных процедур. Кроме того, резус-отрицательным женщинам делается инъекция иммуноглобулина на 28-й неделе беременности. Проведение операции кесарева в предшествующих родах существенно повышает риск конфликта при следующих беременностях. Несмотря на то, что патология может привести к тяжелым последствиям, современная медицина дает возможность свести вероятные риски к минимуму. Грамотное планирование, своевременная диагностика и выполнение всех рекомендаций врача – залог того, что беременность пройдет без осложнений. momjournal.ru Гемолитическая болезнь новорожденных по группе крови: последствия, лечение и профилактикаЧасто в первые несколько суток после рождения кожа малыша начинает стремительно желтеть. Это явление знакомо неонатологам, которые сразу же назначают обследование малыша и соответствующее лечение. Однако не все молодые родители знают, как правильно реагировать на подобный симптом и чем он опасен для ребенка. Рассмотрим, что означает диагноз гемолитическая болезнь, каковы причины желтушки и что делать родителям новорожденного?  Что такое гемолитическая болезнь и чем она опасна?Гемолитическая болезнь – довольно тяжелое состояние новорожденного, при котором в крови малыша отмечается массовый распад эритроцитов под названием гемолиз. Ученые объясняют это явление отличием состава крови матери и ребенка. Есть несколько разновидностей этого заболевания, но наиболее опасно состояние, вызванное несовместимостью крови по резус-фактору. Эта проблема почти в ста процентах случаев возникает у женщин, имеющих отрицательный резус. Если же недуг развивается вследствие отличия групп крови мамы и малыша (по системе АВ0) – его течение менее сложное. Чаще гемолитическая болезнь новорожденных проявляется изменением цвета кожи – она приобретает желтый оттенок. Однако это лишь один из симптомов развития заболевания. Наиболее опасные проявления можно определить только по результатам лабораторных исследований, УЗИ, допплерографии, нарушениям рефлексов. Легкая форма заболевания может пройти без последствий, однако и она требует вмешательства специалиста. Если гемолитическую желтуху новорожденных в средней и тяжелой форме не лечить, ребенок может погибнуть. На сегодняшний день существует полностью отработанный механизм профилактики и лечения этого опасного состояния, в связи с чем сценарий заболевания в большинстве случаев благоприятный. Причины возникновения заболевания у новорожденныхПочему возникает патология? Рассмотрим ее основные причины. Все люди имеют определенную группу крови. Всего их четыре – 0, А, В и АВ (в отечественной медицине используются обозначения I, II, III, IV). Группу присваивают на основании состава крови, в котором присутствуют антигены. Помимо антигенов, в крови большей части европеоидного населения планеты (около 85%) наличествуют особые белки эритроцитов (антигены D), определяющие резус-фактор. Если у пациента не обнаружен этот белок, его кровь относится к резус-отрицательной группе. Состав крови у новорожденного может отличаться от родительской (согласно генетической вероятности). Если мать и плод имеют различную группу или резус-фактор, возникают предпосылки для иммунологического конфликта. В чем заключается это противоречие? Организм женщины воспринимает клетки крови плода как чуждые ему и начинает с ними бороться, продуцируя антитела. Эти частицы попадают в кровоток малыша, проникая через плаценту. Описанный процесс может начаться уже на 8 неделе беременности, когда у плода формируется резус-фактор и группа крови. Однако чаще массовое проникновение антигенов через плаценту происходит в момент родов. В результате этого у малыша в крови начинается процесс распада эритроцитов – гемолиз.
Такой распад красных кровяных телец становится причиной накопления в тканях детского организма желчного пигмента – билирубина, который провоцирует повреждение жизненно важных органов – печени, селезенки, костного мозга. Особенно опасен этот компонент желчи тем, что может проникать через гемаэнцефалический барьер и нарушать работу головного мозга. Кроме того, гемолиз значительно снижает уровень гемоглобина в крови, и у малыша возникает анемия. Малокровие – довольно опасное для новорожденного состояние, поскольку способствует кислородному голоданию тканей и органов. Несоответствие крови по системе АВО (то есть по группе) обычно не ведет к серьезным последствиям. Однако если в период беременности женщина болела ОРВИ, гриппом или иными инфекционными заболеваниями, это увеличивает проницаемость плаценты, что ведет к развитию опасных форм болезни. По статистике недуг чаще возникает у малышей, у которых не соответствует резус-фактор с материнской кровью. Однако часть специалистов уверена, что иммунологический конфликт по системе АВО – явление не редкое, вот только симптомы его могут быть смазанными и диагноз часто не ставится. Классификация и симптомы гемолитической болезни новорожденныхКак мы упоминали, гемолитическая болезнь имеет несколько разновидностей. Точнее, их четыре.  Рассмотрим эти типы подробнее:
Все разновидности заболевания имеют схожие симптомы – пожелтение кожных покровов, темный цвет мочи, вялость ребенка. Однако наиболее точный диагноз можно поставить лишь на основании лабораторных исследований. Методы диагностикиДиагностика заболевания проводится на этапе внутриутробного развития плода и после рождения. Рассмотрим методы натальной и постнатальной диагностики. Если у матери резус крови отрицательный, еще в период беременности врач собирает данные, чтобы составить картину возможных патологий. Учитывается масса информации: несовместимость крови родителей, аборты, выкидыши, предыдущие роды матери. Не менее трех раз за беременность у женщины выявляется титр противорезусных антител. Тревожные симптомы – скачкообразные значения, их стабильный рост, а также снижение уровня незадолго до родов – могут свидетельствовать о проникновении антител через плаценту. При наличии риска иммунного конфликта врач назначает исследование околоплодных вод (определяется билирубин, уровень белка, железа, глюкозы и др.). Непременно берутся во внимание результаты УЗИ и допплерографии – утолщение плаценты, многоводие, скорость кровотока в мозговой артерии и т. д.  Постнатальная диагностика производится на основании обследования младенца после рождения. Это наличие желтухи, контроль билирубина в динамике, эритробластоз, уровень гемоглобина в крови и др. Все показания рассматриваются в комплексе. Иммунологический конфликт по системе АВО, несмотря на благоприятный прогноз, также требует внимания доктора. Дифферинциальная диагностика проводится с такими состояниями, как наследственная гемолитическая желтуха, сепсис, кровоизлияния, которые могут стать причиной малокровия. Также отсеиваются цитамегаловирусные инфекции и токсоплазмоз. Желтуха новорожденных может носить исключительно физиологический характер. Ее возникновение обусловлено недостаточной зрелостью ферментов печени и заменой клеток гемоглобина. Как только ферменты начинают вырабатываться в нужном количестве, цвет кожи малыша приобретает нормальный оттенок. Описанное состояние лечения не требует. Особенности леченияЛечение желтушного и иного типа гемолитической болезни основывается на тяжести ее течения. Важно быстрее избавить организм от токсинов – продуктов распада эритроцитов. Также требуется терапия по снижению уровня билирубина, чтобы остановить процесс гемолиза (см. также: таблица с нормой билирубина у новорожденных по дням). 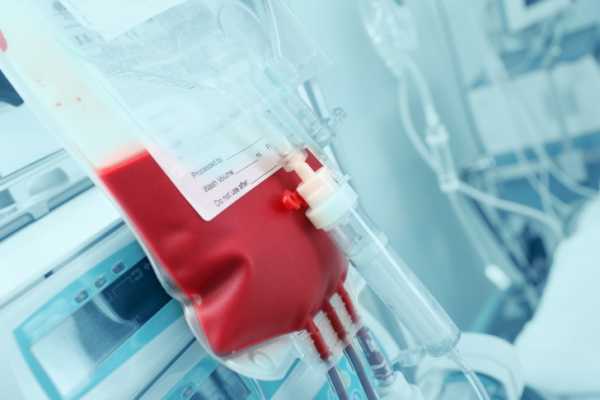 В сложных случаях показано переливание крови, которое делают плоду внутриутробно или после рождения. Другие способы устранения симптомов – гемосорбция (пропускание крови через специальные фильтры) и плазмоферез (удаление из ограниченного объема крови плазмы, содержащей токсины). Однако заменное переливание крови и иные вмешательства имеют четкие показания:
Следует помнить, что переливания крови часто несут осложнения, большинство из которых связано с нарушением техники процедуры. Используется только свежая кровь, хранившаяся не более 2 дней, и низкая скорость переливания. Помимо этого важно, чтобы эритроцитарная масса была близкой к температуре тела, чтобы избежать остановки сердца. Также новорожденным, находящимся в тяжелом состоянии, вводят глюкокортикоиды. Данная терапия возможна в течение недели после родов. Малышам, имеющим более легкие симптомы, показано консервативное лечение. Как правило, это:
Всем деткам с признаками пожелтения кожи назначают фототерапию. Эта процедура подразумевает воздействие на кожные покровы крохи флюоресцентного света (белого или синего). Такие мероприятия выводят из организма непрямой билирубин, трансформируя его в водорастворимые вещества. Также фототерапия проводится в целях профилактики возникновения гипербилирубинемии, если имела место гипоксия плода, и нарушений терморегуляции. Часто процедуру назначают недоношенным малышам. Начинать лактацию при гемолитической болезни можно лишь после разрешения лечащего врача. Как правило, прикладывание к груди осуществляется только через три недели после рождения. За этот период из молока матери полностью выводятся антитела, а пока малыша кормят смесью или донорским молоком.  Прививки, которые принято делать еще в роддоме, при желтухе могут быть отложены. В частности, БЦЖ делают немного позже. Последствия гемолитической болезни для ребенкаПоследствия гемолитической болезни новорожденных могут отсутствовать вовсе, а могут быть довольно значительными. Все зависит от формы недуга, а также от своевременности и адекватности терапии. При диагностировании легкой формы гемолитической болезни уже к концу второй недели все показатели здоровья ребенка приходят в норму. Впоследствии малыш будет хорошо расти и развиваться согласно своему возрасту. Если же уровень билирубина превысил критические значения в 340 мкмоль/л, в будущем возможны негативные последствия. К краткосрочным относят развитие ядерной формы заболевания, когда мозг малыша страдает от токсинов. Данная форма может привести к различным психическим нарушениям, развитию детского церебрального паралича, потере слуха. О развитии ядерной формы можно судить по ригидности мышц на затылке, выпячиванию родничка, подергивании мышц, признакам удушья. Есть также и другие симптомы этого состояния, о которых известно неонатологам.  Высокие показатели билирубина могут сказаться и позже. По статистике у каждого третьего ребенка с подобными симптомами диагностируются нервно-психические нарушения. В связи с этим малыши с тяжелой формой гемолитической болезни после стабилизации состояния находятся на учете невропатолога, окулиста и педиатра. Некоторым из деток требуется долгий период реабилитации, иным же достаточно пары месяцев для окончательного восстановления. Однако наблюдение специалистов показано и тем, и другим. Профилактические мероприятияК профилактическим мерам относят особый контроль состояния беременной женщины, входящей в группу риска. Пациентки с отрицательным резус-фактором подлежат отдельному учету в женской консультации. Проводятся следующие мероприятия:
Поделитесь с друьями! vseprorebenka.ru Парадокс несовместимости. Гемолитическая болезнь новорожденныхКак известно, каждая беременная женщина должна сдать анализ на группу крови и резус-фактор. Это исследование необходимо, чтобы вовремя предположить вероятность гемолитической болезни новорожденного. Почему возникает это заболевание и чем оно опасно? Гемолитическая болезнь новорожденного связана с иммунологическим конфликтом матери и плода. Возможен он тогда, когда кровь мамы и ее малыша не совпадает по некоторым параметрам. Причины резус-конфликта и конфликта по группе кровиБеременная женщина не имеет того антигена в крови, который есть у ее плода (это может быть определенный антиген группы крови или резус-антиген D). Ребенок получает этот антиген от отца. Так, например, происходит в том случае, если резус-отрицательная беременная (не имеющая резус-антигена D) вынашивает резус-положительного ребенка (он имеет резус-антиген D, полученный от отца), или в случае рождения у мамы с I группой крови ребенка со II или III группой. Это наиболее частые варианты конфликта. Но существуют и более редкие, когда ребенок наследует от отца другие антигены зритроцитов (каждый из них имеет свое название и вызывает свои особенности течения заболевания). Организм будущей мамы начинает вырабатывать специальные белки-антитела против того антигена, который есть у плода и отсутствует у самой женщины. Антитела могут начать вырабатываться рано - еще во время беременности, а могут появиться практически в процессе родов. Эти антитела могут проникать через плаценту к ребенку. Чем меньше срок беременности, при котором начали вырабатываться антитела, тем больше их накапливается и тем вероятнее более тяжелое заболевание малыша. Поскольку групповые и резус-антигены находятся в эритроцитах, то и последствия конфликта отражаются на них же. Результат такого несовпадения - гемолиз, или разрушение эритроцитов у плода или уже родившегося малыша под действием материнских антител. Отсюда и название - гемолитическая болезнь. Антигены и антителаНаличие определенных антигенов обусловливает то, какую группу крови будет иметь человек. Так, если нет антигенов А и В в эритроцитах - у человека I группа крови. Есть антиген А - он будет иметь II группу, В - III, а при антигенах А и В одновременно - IV. Существует равновесие между содержанием антигенов в эритроцитах и содержанием других особых белков (антител) в жидкой части крови - плазме. Обозначаются антитела буквами "альфа" и "бета". Одноименные антигены и антитела (например, антигены А и антитела "альфа") не должны присутствовать в крови одного и того же человека, так как они начинают взаимодействовать друг с другом, в конечном итоге разрушая эритроциты. Вот почему у человека, например, с III группой крови в эритроцитах есть антиген В, а в плазме крови - антитела "альфа". Тогда эритроциты устойчивы и могут выполнять свою основную функцию - переносить кислород к тканям. Кроме упомянутых выше групповых антигенов (т.е. обусловливающих принадлежность к определенно группе крови) в эритроцитах существует еще множество других антигенов. Комбинация их для каждого индивидуума может быть уникальна. Наиболее известен резус-антиген (так называемый резус-фактор). Все люди делятся на резус-положительных (в их эритроцитах есть резус-антиген, обозначаемый как резус антиген D) и резус-отрицательных (этого антигена не имеющих). Первых - большинство. В их крови, естественно, не должно быть антирезусных антител (по аналогии с антителами при группах крови), иначе произойдет разрушение эритроцитов. Что происходит в организме плода или новорожденного?Последствия разрушения эритроцитов (клеток "красной" крови) заключаются в развитии (чаще медленном, постепенном, но иногда - чрезвычайно быстром) анемии у ребенка - в снижении количества гемоглобина, а также в появлении желтухи. При тяжелом течении заболевания малыш может родиться с уже желтушным цветом кожи или очень бледным, отечным, но эти случаи редки. У подавляющего большинства детей гемолитическую болезнь позволяет заподозрить слишком яркая или рано начавшаяся желтуха. Нужно оговориться, что кожа многих совершенно здоровых новорожденных примерно на третьи сутки жизни начинает приобретать желтый оттенок. И этому есть физиологическое объяснение: печень малыша еще не совсем зрелая, она медленно перерабатывает пигмент, называемый билирубином (а именно он обусловливает желтизну кожи). Его особенность заключается в способности накапливаться в тех тканях организма, которые содержат жир. Таким образом, идеальное место накопления билирубина - подкожная жировая клетчатка. Яркость желтушного оттенка зависит от количества этого пигмента в организме новорожденного. Физиологическая желтуха никогда не проявляется рано и проходит без лечения примерно к 8-10-м суткам жизни доношенного ребенка. Уровень билирубина при ней не превышает значения 220-250 мкмоль/л, чаще бывая даже меньше указанных цифр. Состояние ребенка при физиологической желтухе не страдает. В случае гемолитической болезни билирубина образуется так много, что незрелая печень малыша не способна быстро его утилизировать. При гемолитической болезни происходит повышенный распад "красных" клеток, в крови накапливается продукт преобразования гемоглобина - пигмент билирубин. Отсюда и сочетание при гемолитической болезни анемии и желтухи. Желтуха при гемолитической болезни возникает рано (возможно, даже в первые сутки жизни ребенка) и сохраняется в течение длительного времени. Характерно увеличение печени и селезенки. Цвет кожи ребенка - ярко-желтый, могут быть прокрашены склеры - белки глаз. Если есть анемия, малыш выглядит бледным, и желтуха может казаться не такой яркой. Желтуха также может быть проявлением других заболеваний новорожденного, например, врожденных пороков печени, желчевыводящих ходов или внутриутробной инфекции - гепатита. Это один из самых частых признаков неблагополучия детей. Поэтому только врач может наверняка отнести тот или иной случай желтухи новорожденного к норме или патологии. Проявления заболеванияКак правило, конфликт по группе крови протекает для малыша довольно легко. При резус-конфликте отмечается большее количество случаев, при которых выражены проявления и требуется лечение. Кроме того, внутриутробное начало болезни, когда уже при рождении ребенок имеет определенные ее признаки, - прерогатива резус-конфликта. Если болезнь началась еще внутри утробы матери, то малыш, как правило, недоношенный, может родиться с отеками, выраженной анемией. Если же конфликт проявляется у ребенка только после рождения (не было признаков внутриутробного страдания), то он обусловливает возникновение уже упомянутых анемии и желтухи. Желтуха все-таки является более частым признаком конфликта. Если она очень выраженная (и, соответственно, уровень билирубина патологически высокий), есть риск поражения центральной нервной системы ребенка. Как уже было сказано выше, билирубин способен накапливаться в тканях организма, содержащих жир. Хорошо, если это подкожная клетчатка. Хуже, когда билирубина в крови так много, что он начинает проникать в определенные структуры головного мозга (в первую очередь - в так называемые "подкорковые ядра"), так как они тоже содержат жировые включения. В норме при небольшом уровне циркулирующего в крови билирубина этого не происходит. Для каждого ребенка критический уровень билирубина, выше которого можно прогнозировать неврологические расстройства, индивидуален. В группе повышенного риска находятся те младенцы, у которых желтуха (в том числе - как проявление гемолитической болезни) развилась на неблагоприятном фоне. Например, они родились недоношенными или испытывали еще во внутриутробном периоде дефицит кислорода, не сразу самостоятельно задышали после рождения, что потребовало проведения реанимационных мероприятий, были охлаждены и т.д. Этих факторов довольно много, и педиатры учитывают их при решении вопроса о тактике лечения и прогнозировании исходов. Возможные последствия резус-конфликтаВ результате действия билирубина на центральную нервную систему (на "подкорковые ядра") может возникнуть "ядерная желтуха" - состояние, обратимое при правильном лечении только в самом своем начале. Если все же поражение мозга произошло, то через несколько недель развиваются явные отдаленные последствия, когда отмечают отставание в психомоторном развитии ребенка, частичную или полную потерю зрения или слуха, возникновение у малыша повторных судорог или навязчивых движений. И вернуть такому ребенку полноценное здоровье нельзя. Необходимо отметить, что такое неблагоприятное течение заболевания с явными последствиями встречается крайне редко, только при сочетании начавшегося еще внутриутробно процесса значительного разрушения эритроцитов и, как следствие, быстрого подъема уровня билирубина у новорожденного. Потенциально опасным для доношенных детей считается уровень билирубина, превышающий 340 мкмоль/л. Менее выраженные последствия касаются риска развития анемии на первом году жизни у ребенка, перенесшего гемолитическую болезнь. Пониженное количество гемоглобина при анемии обусловливает недостаточное поступление кислорода к органам малыша, что нежелательно для растущего организма. Как следствие, ребенок может выглядеть бледным, быстро устает, подвержен большему риску заболеть, например респираторной инфекцией. Современный уровень развития медицины, правильная диагностическая и лечебная тактика позволяют избежать выраженных последствий гемолитической болезни новорожденных. Подавляющее большинство случаев заболевания имеет благоприятное течение. Как оценить вероятность возникновения гемолитической болезни?Самое важное - своевременное наблюдение беременной в женской консультации. Именно на этой стадии можно провести целый ряд исследований, подтверждающих или исключающих резус-конфликт. Самое известное исследование - обнаружение в крови беременной антител против эритроцитов плода. Их увеличение со сроком беременности или, еще хуже, волнообразное изменение уровня (то высокий, то низкий или не определяющийся совсем) позволяет подозревать более серьезный прогноз для ребенка и заставляет изменить тактику обследования и лечения будущей мамы. Кроме того, используются методы ультразвуковой диагностики состояния плода и плаценты, получение образца околоплодных вод, проведение анализа крови плода, полученной из пуповины, и т.д. Кто входит в группу риска?Заболевание может возникнуть у плодов и новорожденных, если их мамы резус-отрицательные или имеют I группу крови. Рассмотрим сначала вариант конфликта по группе крови. Законы наследования предполагают возможность рождения у женщины с I группой крови ребенка со II или III группой. Как раз в этом случае может возникнуть несовместимость по групповому фактору. Но "может" не означает "должна". Вовсе не каждый случай приведенного потенциально неблагоприятного сочетания групп крови мамы и ребенка приведет к нежелательным последствиям. В принципе, стопроцентный прогноз, возникнет ли такой конфликт, дать довольно сложно. Необходимо учитывать другие факторы. Самый простой, пожалуй, - это групповая принадлежность крови отца ребенка. Если папа имеет I группу крови, то понятно, что гемолитическая болезнь новорожденного по групповому фактору их малышу не грозит. Ведь если мама и папа имеют I группу крови, то и их малыш будет с I группой. Любая другая групповая принадлежность крови отца будет таить в себе потенциальную опасность. В случае резус-несовместимости (мама - резус-отрицательная, а ребенок - резус-положительный) заболевание может возникнуть, если данная беременность у мамы повторная и рождению этого резус-положительного малыша предшествовали роды или случаи другого исхода беременности (например, аборты, выкидыши, замершая беременность). То есть значим сам факт наличия в жизни женщины предшествующей беременности, во время которой уже могли образоваться антитела. Во время следующей беременности антител становится больше - они накапливаются. Но не надо думать, что участь иметь гемолитическую болезнь ждет каждого ребенка резус-отрицательной мамы. Слишком много факторов вносит свой вклад в возможность реализации этого заболевания. Стоит упомянуть хотя бы возможность прогнозирования резус-принадлежности будущего ребенка. Если и мама, и папа - резус-отрицательные, болезнь малышу не страшна, ведь он обязательно будет тоже резус-отрицательным. Малыш с резус-отрицательной кровью у такой же по резусу мамы может родиться и в случае резус-положительного отца. В этом случае папа, являясь резус-положительным, не передает ему по наследству резус-антиген D: по законам наследования признаков это вполне возможно. Поэтому можно только гадать, будет ли будущий ребенок резус-положительным, получив от папы резус-антиген D, или резус-отрицательным, не получив соответствующий антиген. В настоящее время есть возможность определить вероятность рождения резус-положительного или резус-отрицательного ребенка у семейной пары, где женщина - резус-отрицательная, а мужчина - резус-положительный. Необходимый детальный анализ по резус-фактору, как правило, проводится в специальных лабораториях (например, при станциях переливания крови). Необходимые обследованияВ случае родов у резус-отрицательной женщины или женщины с I группой крови из вены пуповины забирают небольшое количество крови на анализы. В результате определяют группу и резус крови у ребенка, а также уровень билирубина в пуповинной крови. При необходимости в дальнейшем могут быть назначены повторное исследование уровня билирубина, а также общий анализ крови (он позволяет диагностировать анемию). В процессе лечения уровень билирубина контролируется так часто, как того требуют индивидуальные особенности развития заболевания у ребенка: обычно - 1 раз в сутки или в двое суток. Но бывают случаи, когда контроль требуется несколько раз в течение одного дня. Если есть подозрение на гемолитическую болезнь, то для подтверждения диагноза назначают исследование крови ребенка и мамы на так называемую совместимость, иными словами, определяют, есть ли в крови матери антитела, способные разрушить эритроциты ребенка. Особенности кормления ребенкаВажно подчеркнуть, что дети с желтухой, возникшей в результате гемолитической болезни, должны получать адекватное питание, иначе уровень билирубина может повыситься. Поэтому таким детям необходимы более частые и продолжительные кормления грудью. Не следует опасаться того, что антитела, содержащиеся в молоке, усугубят ситуацию, так как под действием агрессивной среды желудка антитела, попавшие с молоком, практически сразу разрушаются. Сам по себе диагноз гемолитической болезни не является противопоказанием к грудному вскармливанию. Но возможность и способ кормления материнским молоком (сосание из груди или кормление сцеженным молоком) определяет врач исходя из состояния ребенка. Если состояние ребенка тяжелое, он может получать питание в виде вводимых а вену растворов. Лечение желтухи у новорожденныхСамый лучший способ лечения желтушной формы (а она является при данном заболевании наиболее частой) - светолечение (или фототерапия). Малыш при возникновении выраженной желтухи помещается под специальную лампу. Выглядят лампы для фототерапии по-разному, но большинство из них похожи на длинные лампы дневного света. Часто и родители, и медики говорят: "ребенок загорает". На самом деле как раз наоборот. Кожа его под действием света этих ламп обесцвечивается, желтушность ее заметно уменьшается. Происходит это потому, что из подкожного жира уходит пигмент билирубин. Он просто становится водорастворимым и в таком состоянии может быть выведен с мочой и калом ребенка. Малыш может получать фототерапию как в отделении новорожденных, так и в материнской палате, если состояние его не тяжелое и он находится на грудном вскармливании. Такой способ, позволяющий не разлучать маму и ребенка, является предпочтительным, однако это возможно только при наличии соответствующего оборудования в послеродовых палатах. Если требует состояние ребенка, ему может быть назначено внутривенное введение глюкозы и других растворов. Показанием для внутривенной инфузии может быть высокий уровень билирубина, а также неспособность малыша получать необходимое количество молока через рот. Недостающий до нормы физиологической потребности в жидкости объем вводят, соответственно, внутривенно. Самые тяжелые формы заболевания, сопровождающиеся "обвальным" разрушением эритроцитов под действием материнских антител и, как следствие, выраженной желтухой и анемией, требуют переливания крови. Такое переливание называют обменным. Кровь ребенка, содержащая готовые к разрушению эритроциты, практически полностью заменяется тщательно подобранной донорской кровью, которая будет устойчива к действию материнских антител, поскольку не содержит "проблемного" антигена. Так, для обменного переливания резус-положительному ребенку берут резус-отрицательную кровь, а это означает, что в результате проведенного переливания в его организм не попадут резус-положительные эритроциты, которые могут разрушиться циркулирующими в его крови антителами. Он получит устойчивые к действию материнских антител резус-отрицательные эритроциты. Иногда особая тяжесть заболевания требует многократных обменных переливаний новорожденному. Сроки лечения гемолитической болезни индивидуальны. Большинство нетяжелых случаев заболевания заканчиваются к 7-8-му дню жизни ребенка: именно до этого времени малыш может получать фототерапию. Если состояние его хорошее, он выписывается домой. А вот случаи с длительной интенсивной желтухой, плохо поддающейся фототерапии, или гемолитическая болезнь с осложнениями (или в сочетании с другой значимой патологией) требуют дальнейшего обследования и лечения в условиях детской больницы. Современные технологии медицинской помощи предполагают и проведение лечения еще не родившегося малыша. Если во время беременности подтвержден диагноз гемолитической болезни плода, выявлена выраженная анемия (а это возможно и, в первую очередь, актуально для резус-несовместимости) и существует опасность для здоровья и даже жизни ребенка, то переливание крови делают плоду еще до рождения. Под контролем ультразвука длинной иглой прокалывают вену пуповины плода и вводят в нее тщательно подобранные донорские эритроциты. Безусловно, эта тактика применяется не в рядовых родильных домах. Профилактика желтухи у детейМожно ли избежать возникновения заболевания? Сложно утвердительно ответить на этот вопрос в случае несовместимости мамы и ребенка по группе крови. А вот профилактика резус-конфликта давно известна и даже обозначена в специальных нормативных документах. Подразделяется она на неспецифическую и специфическую. Первая подразумевает профилактику абортов, невынашивания, т.е. других, отличных от родов, исходов первой беременности у резус-отрицательных женщин. Проще говоря, для резус-отрицательной женщины важно, чтобы до рождения ребенка не было случаев прерывания беременности, так как каждый из них может увеличивать шанс образования антител и, следовательно, рождения больного ребенка. Конечно, у такой женщины может родиться и резус-отрицательный (соответственно, без гемолитической болезни) ребенок. Но профилактика абортов ввиду их неоспоримого вреда для здоровья никогда не будет лишней. Специфическая профилактика заключается во введении резус-отрицательной женщине после первого аборта или выкидыша специального препарата - антирезусного иммуноглобулина. Он защитит малыша, которого мама будет вынашивать при последующей беременности, от антител, просто не позволив им образоваться. Таким образом, обеспечивается защита от антител будущего ребенка (которого она наверняка через определенное время захочет родить). Когда первая беременность у резус-отрицательной женщины заканчивается родами, определяют резус-принадлежность ребенка. Если малыш резус-положительный, женщине также вводят иммуноглобулин. Если новорожденный резус-отрицательный, иммуноглобулин не назначается, т.к. антитела в этом случае не могут образоваться. Современные методики предполагают введение иммуноглобулина резус-отрицательной женщине еще во время беременности. Если отец ребенка резус-положительный и в крови беременной антитела не обнаружены, то на сроке 28 и 34 недели ей может быть введен антирезусный иммуноглобулин. Для этого определять резус-принадлежность плода не нужно. www.ourbaby.ru КОНФЛИКТ ПО ГРУППЕ КРОВИ И ГЕМОЛИТИЧЕСКАЯ БОЛЕЗНЬ НОВОРОЖДЕННЫХДевушки знакомьтесь с информацией. Многие знают что бывает конфликт по резус-фактору. Но почему то мало кто знает, что существует еще и конфликт по группе крови. К сожалению в женской консультации об этом молчат.Встав на учет в женской консультации, каждая беременная женщина получает массу направлений на анализы, среди которых в обязательном порядке есть анализ для определения групповой и резусной принадлежности крови обоих супругов. В большинстве случаев всех волнует именно наличие или отсутствие этого самого резус-фактора, так как все знают о вероятности развития резус-конфликта у матери и ребенка. При этом мало кто осведомлен о существующей возможности возникновения иммунологического конфликта по группам крови. Что способствует развитию конфликта? www.baby.ru Гемолитическая болезнь новорожденных по группе кровиГемолитическая болезнь новорожденных (ГБН) довольно частое явление, которое может вызвать опасные последствия для жизни ребенка. Это связано с тем, что последствия этого недуга сложно вылечить, поэтому важно, как можно раньше провести его диагностику. Этот недуг представляет собой одно из самых серьезных заболеваний. Его характерные черты заключаются в распаде эритроцитов у новорожденного или плода. Главная причина заболевания заключается в несовместимости крови матери и плода по системе резусов. Что представляет собой гемолитический синдром? Как правило, основная причина связана с тем, что в крови матери нет определенного антигена, который ребенок мог приобрести от отца. Наиболее яркий подобный пример – если у матери резус-фактор отрицательный, а у ребенка положительный. Также подобные проблемы наблюдаются и при рождении ребенка со 2-й и 3-й группой, если у женщины 1-я группа крови. Это наиболее распространенная разновидность подобного конфликта. Однако встречаются и более редкие разновидности, когда, к примеру, у плода от отца присутствуют другие антигены эритроцитов. Поэтому в организме мамы активизируется выработка антител против антигена, присутствующего у ребенка, то есть, по сути, происходит отторжение плода. Эти антитела могут выработаться и при беременности, и при родах. Опасность этого недуга заключается в том, что антитела при вынашивании могут проникать к ребенку. Если болезнь была диагностирована довольно рано, то тем больше вероятность скопления антител. Именно поэтому в таких случаях у ребенка возникает значительный недуг. Причины гемолитической болезни новорожденных заключаются именно в эритроцитах, поэтому последствия болезни отражаются на этих же элементах крови. К основным причинам гемолитической болезни плода относятся:
В результате развития этой болезни проявляется гемолиз. Последствия несвоевременной диагностики гемолитической болезни весьма плачевные. Поэтому при возникновении определенных подозрений необходимо сразу же принимать меры и заботиться о состоянии здоровья как матери, так и ребенка. Немаловажную роль играют и своевременные меры профилактики. Что такое гемолитическая болезнь, механизм ее развитияПоследствия этого недуга заключаются в том, что в организме развивается анемия. Иногда для ребенка этот недуг может протекать довольно быстро, а иногда постепенно. Кроме того, эта болезнь сопровождается понижением уровня гемоглобина и возникновением желтухи. Если заболевание развивается в более тяжелой форме, то ребенок может родиться с желтым цветом кожи. Один из главных симптомов развития этого недуга – желтуха, которая развивается слишком ярко или быстро. Стоит отметить, что кожа у большинства малышей через несколько дней после рождения немного желтеет. И это вполне нормально, ведь печень ребенка еще не сформирована окончательно и не может нормально перерабатывать билирубин. Этот компонент может накапливаться в тех тканях, в которых содержится жир, поэтому чаще всего его скопление наблюдается в подкожном жировом слое. При этом уровень билирубина стабильный. При таком проявлении физиологическое состояние малыша не страдает. При ГБН этого вещества образуется довольно много, поэтому несформировавшаяся печень не может его полностью переработать. Кроме того, при таком недуге наблюдается усиленный распад эритроцитов, что способствует скоплению в крови одного из продуктов образования гемоглобина – билирубина. Поэтому для этой болезни характерно сочетание таких проявлений, как:
При таком заболевании желтый цвет кожи проявляется весьма рано, примерно на первый день и сохраняется довольно долго. Также наблюдается увеличение таких внутренних органов, как печень и селезенка. Желтый цвет может проявляться не только на коже, но и на белковых оболочках глаз, при этом у ребенка стремительно развивается анемия. Желтый цвет кожи также может выступать в роли индикатора развития различных недугов, к примеру, порока печени, гепатита и других. В целом этот признак специалисты относят к негативным, поэтому для постановки точного диагноза новорожденного должен обследовать специалист. Влияние антигенов и антителИменно антигены влияют на то, какая именно группа крови будет у человека. К примеру, если у ребенка нет антигенов типа А и В, то, значит, у него будет 1-я группа. Среди специалистов принято называть антитела латинскими буквами А и В. К примеру, в норме у ребенка с 3-й группой крови должны быть антигены В и антитела А. При таком соотношении красные кровяные тела могут нормально выполнять свою работу и доставлять к тканям кислород, и, следовательно, обеспечивать их нормальную работу. Наиболее важным считается своевременное прохождение женской консультации для беременной женщины. На данной стадии также возможно провести комплексное обследование, которое позволяет подтвердить или опровергнуть образование резус-конфликтов. Одним из наиболее известных исследований считается выявление у беременной женщины антител, направленных против эритроцитов плода. В том случае если они начинают увеличиваться по мере протекания беременности, то это может говорить о том, что у плода возможно образование гемолитической болезни. Однако, если есть вероятность, что гемолитическая болезнь плода и новорожденного начинает развиваться, то необходимо поменять метод обследования, а также терапию будущей мамы. В качестве альтернативного метода диагностики применяется ультразвуковое исследование, которое позволяет просмотреть состояние плода и плаценты. Но также у беременной могут взять образец околоплодных вод и крови для более детальной диагностики. Если вероятность развития такого недуга довольно высокая, то не стоит пренебрегать здоровьем ребенка, ведь от своевременной диагностики напрямую зависит то, как будет развиваться плод. Лучше всего проводить все необходимые мероприятия в период планирования беременности. Кроме того, таким женщинам стоит весь период вынашивания ребенка находиться под наблюдением врача, ведь специалист должен иметь возможность своевременно оценить ситуацию и как можно быстрее принять меры при ухудшении самочувствия женщины. Как себя проявляет гемолитическое заболевание?Обычно конфликт по группе крови у новорожденных или у плода протекает без каких-либо последствий. Однако при резус-конфликте симптомы заболевания в большинстве случаев становятся выраженными, что требует своевременного лечения. В том случае если образование недуга началось внутри утробы матери, то есть высокая вероятность, что малыш может родиться преждевременно или же иметь отеки с ярко выраженной анемией. Однако если резус-конфликт наблюдается у новорожденных, то имеется вероятность возникновения анемии и желтухи. Но стоить заметить, что желтуха является наиболее частым признаком возникновения болезни. Однако в том случае если она довольно сложно протекает, то есть вероятность, что она нарушит работу центральной нервной системы малыша. Как выше было упомянуто, билирубин может скапливается в жировых тканях организма. Однако наиболее сносное развитие – если он будет скапливаться в подкожных жировых слоях. Но если же уровень билирубина очень высокий, то он может проникать в определенные области головного мозга, где могут находиться жировые ткани. При нормальном уровне билирубина в крови такой сценарий развития событий не происходит. Что касается уровня билирубина в крови, то у каждого ребенка он может быть разным. Однако в любом случае критический уровень билирубина может спровоцировать неврологические расстройства у малыша. К такому осложнению более подверженными считаются малыши, у которых наблюдается желтуха. Вероятные последствия гемолитического недугаПри воздействии билирубина на нервную систему ребенка возможно возникновение атипичной формы желтухи, которая требует правильного и своевременного лечения. В том случае если после возникновения осложнений с центральной нервной системой не было предпринято каких-либо действий, то можно будет наблюдать последствия, которые характеризуются нарушенным развитием психомоторной функциональности малыша. И к сожалению, сделать здоровье ребенка полноценным в таком случае считается невозможным. Но также нужно отметить, что развитие заболевания с тяжелыми последствиями можно встретить крайне редко. Также специалисты выделяют такие возможные последствия:
Гемолитическая болезнь новорожденных в первый год жизни может протекать с менее выраженными симптомами. Однако при наличии анемии у ребенка может быть низкий уровень гемоглобина в крови, а это вовсе не благотворно влияет на рост ребенка. Ведь из-за низкого уровня гемоглобина в крови внутренние органы могут получать недостаточное количество кислорода, а это в значительной степени замедляет рост организма. При этом у малыша цвет кожи будет бледноватым, а также он будет более уязвим к различным недугам и быстро утомляться. Несмотря на то что гемолитическая болезнь новорожденных является достаточно серьезным заболеванием, современная медицина позволяет довольно быстро и эффективно справиться с недугом. Гемолитическая болезнь новорожденных и лечениеЧаще всего лечение гемолитической болезни новорожденных ориентировано на выведение из организма токсических веществ. То есть из организма удаляются токсические вещества, такие как билирубин, гемолиз и антитела. Вывод токсических веществ из организма позволяет остановить гемолиз у малыша. Зачастую лечение заболевания состоит из внутривенного ввода ребенку аденозинтрифосфорной кислоты (АТФ), витаминов, глюкозы, а также дезинтоксикационных растворов. Кроме того, назначают специальные лекарственные средства, которые способствуют выведению билирубина. В комплексное лечение ребенка также включена ультрафиолетовая терапия (УФ) лампами голубого цвета, которые работают на определенном волновом диапазоне. Важно помнить, что ребенок должен постоянно употреблять витамины группы B. Если комплексное лечение не справляется с заболеванием, то специалисты могут применить крайние меры. В редких тяжелых случаях ребенку выполняют переливание крови. Молодым мамам стоит обратить внимание, что если заболевание была развито внутриутробно, то грудное кормление ребенка рекомендуется начать не раньше 12–15 дней с момента рождения. Это обусловлено тем, что за данный период из организма матери полностью выводятся все токсические вещества. А за тот промежуток времени пока из организма идет вывод токсических веществ, ребенок может питаться донорским молоком. Такая мера позволяет минимизировать влияние токсических веществ на организм ребенка. Сценарий развития недуга во многом зависит от его формы. То есть если гемолитическая болезнь новорожденных имеет легкою или среднюю стадию, то обычно рост и развитие идет без каких-либо отклонений. Однако если у ребенка критический уровень билирубина в организме, от 250 до 330 и выше, даже если у малыша не наблюдалась особая форма желтухи («ядерная желтуха»), то практически у одного из трех детей, как правило, имеются дефекты центральной нервной системы. Кроме того, после рождения анемия может сохраняться до 3–4 месяцев. Малышам, которые имеют отклонения центральной нервной системы, требуется комплексное лечение, а также постоянное наблюдение у специалиста из области невропатологии, педиатра и окулиста. Также если у ребенка наблюдается такой недуг, как гемолитическая болезнь, то ему не делают вакцинацию против туберкулеза. Кто может войти в группу риска?Такое неприятное заболевание может развиться как у плода, так и у новорожденного малыша, если:
Если оба родителя имеют одну и ту же группу крови, например, первую, то вероятности возникновения гемолитического заболевания у ребенка нет, так как он будет иметь такую же группу крови, как и у родителей. А что касается других групповых принадлежностей, то в таких случаях уже будет риск возникновения недуга. А если у родителей одинаковый резус-фактор, то можно с абсолютной уверенностью утверждать, что ребенку не грозит возникновение гемолитического недуга. Однако если у родителей разные резусы, то риск уже есть, однако вероятность очень низкая. На сегодня, благодаря современной медицине, можно узнать, какой резус будет у ребенка, если один родитель имеет положительный, а другой отрицательный. Как правило, резус-фактор возможно определить на станции переливания крови. Необходимые меры диагностикиДля того чтобы максимально рано диагностировать развитие болезни нужно на этапе планирования беременности пройти все необходимые анализы. Как правило, это анализ крови из вены и пуповины. У матери диагностируют резус-фактор, а у ребенка группу крови и уровень билирубина. Если есть подозрение на развитие подобной болезни, то анализы повторяют через несколько дней. Для того чтобы избежать развития опасной патологии проводят анализ на совместимость. На основании результатов этого анализа специалист назначает адекватную терапию. Кроме того, весьма значительную роль играет проведение УЗИ во время беременности. Это связано с тем, что при гемолитической болезни наблюдается утолщение плаценты и ее ускоренное увеличение. Также могут быть увеличены печень и селезенка и размеры самого живота.
К наиболее важным признакам, позволяющим диагностировать его развитие, относятся:
Профилактические мероприятияЭтот недуг относится к довольно опасным для ребенка, поэтому крайне важно проводить своевременную профилактику, чем лечить его. Различного рода профилактических мер существует довольно много, однако оптимальный вариант должен подбирать специалист. К наиболее важным профилактическим мерам относится:
Эти меры помогут сохранить здоровье матери и ребенка, и избежать развития недуга. Такое заболевание весьма опасно для новорожденных, поэтому необходимо проводить все диагностические мероприятия еще на этапе планирования беременности. Своевременная диагностика и правильное воздействие позволит сохранить здоровье ребенка. boleznikrovi.com Гемолитическая болезнь новорожденных по группе крови – насколько она опасна?Желтуха у новорожденных – явление нередкое. В зависимости от обстоятельств она может быть нормальным состоянием или патологией. В первом случае желтуху называют физиологической, она проходит через некоторое время сама. Патологическая желтуха требует незамедлительного лечения, поскольку может быть следствием серьезного заболевания: гемолитической болезни плода и новорожденных (ГБН), которая в системе международной классификации болезней 10 пересмотра (МКБ-10) проходит под кодом Р55. Кроме желтухи, ГБН может проходить в других формах. Что она собой представляет?ГБН – патология, которая сопровождается усиленной гибелью эритроцитов и образованием высокой концентрации непрямого (неконъюгированного) билирубина. 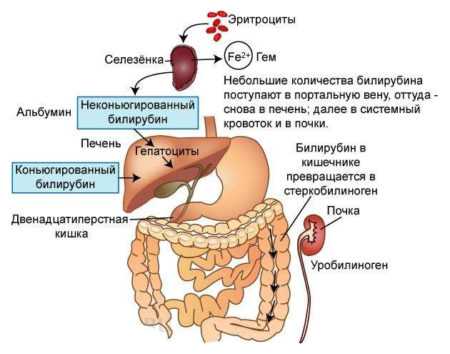 Оборот билирубина в теле человека Оборот билирубина в теле человекаКаковы причины ГНБГемолитическая болезнь возникает по АВО-системе и резус-системе.  Система АВО Система АВОСистема АБОСогласно системе АБО, у людей 4 группы крови, которые определяются наличием или отсутствием антигенов А и Б на эритроцитах и антител α и β в плазме крови. Иммунная система синтезирует антитела в плазме против тех антигенов, которых нет на эритроцитах. Если на эритроцитах находятся антигены А, то в плазме будут антитела β. Одноименные антигены и антитела не могут присутствовать в крови одного и того же человека, поскольку они вступают в реакцию друг с другом, и эритроциты погибают. Возможны всего четыре сочетания антигенов и антител.
 Резус-фактор Резус-факторРезус-системаРезус-фактор определяется по присутствию или отсутствию на эритроцитах антигена Д. Люди, у которых этот антиген имеется, являются резус-положительными (Rh+). Люди без него – резус-отрицательные (Rh-). Патогенез по АВОДолгое время считалось, что гемолитическая болезнь новорожденного возникает по резус-фактору. Однако потом вывили, что гемолитическая болезнь новорожденных по группе крови встречается не так уж редко. Причем ГБН по АВО системе может наступить при первой беременности. Выяснилось, что гемолитическая болезнь новорожденных по группе крови иметь последствия может куда более тяжелые, чем предполагалось ранее. Как развивается конфликт крови, а вслед за ним ГБН? С момента зачатия создается сложная система «мать – плацента – ребенок». Через плаценту идет все физиологическое общение матери и ребенка при беременности. Благодаря плаценте кровь матери и ребенка никогда не смешивается. Если же плацентарный барьер по тем или иным причинам не соответствует норме, в кровь матери могут проникнуть клетки из кровотока плода и возникнуть конфликт по причине несовместимости с развитием гемолитической болезни. При родах плацента в силу естественных причин разрушается, и происходит смешение двух кровей с возможностью конфликта. Он никогда не возникает при 4 группе крови у матери, поскольку в ее плазме нет антител α иβ. Конфликт весьма вероятен, когда мать имеет 1 группу, а ребенок – одну из других групп. Чаще всего можно наблюдать конфликты со второй и третьей группой, потому что людей с четвертой группой крови мало. Дело в том, что женщина с 1 группой обладает обоими видами антител. Конфликт не происходит, только когда ребенок тоже обладает 1 группой крови без антигенов. При попадании в кровь младенца материнские антитела атакуют его эритроциты. В итоге они разрушаются, выделяя непрямой билирубин. По такому же механизму конфликт проходит при других сочетаниях (см. таблицу).
Из-за высокого риска развития гемолитической болезни беременные женщины с нулевой группой берутся на особый контроль. Ранее им даже запрещалось несколько дней после родов кормить грудью новорожденного. Сегодня запрет снят, поскольку считается, что антитела перерабатываются в желудке малыша. Дополнительные факторы риска развития ГНБ.
В каких формах развивается ГНБГБН у новорожденных имеет 3 формы.  Желтуха у новорожденного Желтуха у новорожденногоСамая распространенная форма ГБНК ней относится гемолитическая желтуха у новорожденных по группе крови и резус-фактору. Она регистрируется в 88% появления ГНБ. Гемолитическая болезнь при резус-конфликте в желтушной форме проявляется непосредственно после рождения, при конфликте по системе АВО – на второй-третий день. Симптомы
К концу первой недели появляются первые симптомы застоя желчи:
Чем опасна желтуха новорожденныхНарастание концентрации непрямого билирубина представляет реальную угрозу для здоровья и жизни новорожденного, поскольку этот вид билирубина токсичен. При достижении определенного критичного уровня билирубин преодолевает гематоэнцефалический барьер между кровью и нервной тканью. Этот барьер защищает мозг от проникновения в него всего того, что там не должно быть, в том числе клеток иммунной системы. Для доношенного ребенка критичным является содержание непрямого билирубина – 340 мкмоль/л. Для недоношенного ребенка достаточно 200 мкмоль/л. Попадая в мозг, непрямой билирубин повреждает подкорковые ядра. Развивается ядерная желтуха – самое опасное осложнение при желтушном течении ГБН. Младенец может не выжить или приобрести тяжелые последствия для здоровья (церебральный паралич, глухота). Чтобы несколько успокоить родителей, стоит сказать, ядерная желтуха развивается не всегда при превышении уровня в 340 мкмоль/л.
Однако зарегистрированы эпизоды, когда она не развивалась и при 650 мкмоль/л. Научного объяснения этот факт пока не имеет. 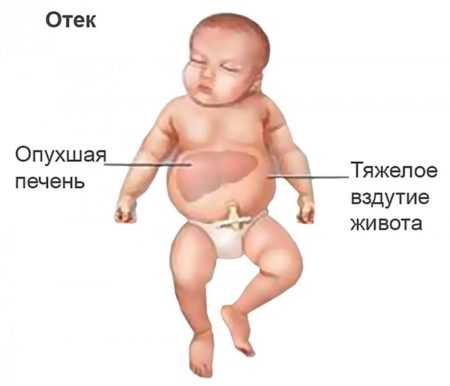 Отечная форма ГБН Отечная форма ГБНСамая редкая форма ГБНРеже всего встречается отечная ее форма (около 2%). Она имеет самые тяжелые последствия. Другое название – внутриутробная водянка. Гемолитическая болезнь этой формы начинается во время беременности. Плод может погибнуть в утробе, родиться мертвым. При рождении живым ребенок редко проживает более двух дней. Симптомы
Самая легкая форма ГБНТаковой является анемичная форма (10%). Впрочем, эта легкость имеет относительный характер. Она легкая по отношению к двум другим формам ГБН. Иногда может развиться в тяжелую анемию. Симптомы
Тяжелая анемия может развиться через две-три недели при отсутствии лечения. Диагностика ГБНДиагностика комплексная. Включает в себя внешние признаки и данные, полученные в результате анализов крови. ГБН можно уверенно определить, когда:
Лечение ГБНМетодика лечения определяется тяжестью заболевания. 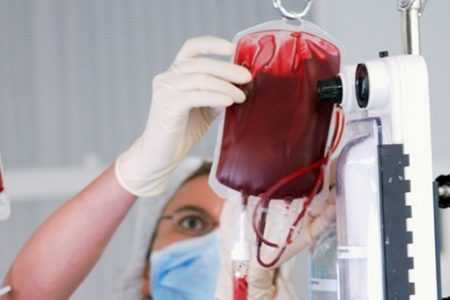 Иногда без переливания крови не обойтись Иногда без переливания крови не обойтисьТяжелая формаДанные анализов важны для обоснования заменного переливания крови, которое применяется при тяжелом течении ГБН. Переливание действенно, потому что позволяет быстро снизить концентрацию токсичного билирубина и численность материнских антител. С другой стороны, оно таит в себе некоторые риски. Количество смертельных исходов при заменном переливании колеблется в диапазоне 1-5%. При ГБН, вызванной несовместимостью по АВО системе, используют состав, в который входят эритроцитарная масса первой группы (не содержит антигенов), плазма четвертой группы (не имеет антител) либо кровь той же самой группы. Объем переливаемой крови определяется в зависимости от массы младенца. Исходная величина 180-200 мл/ кг. За одно переливание заменяется 90-95% крови. Для очищения крови от токсинов используется гемосорбция, когда кровь пропускается через устройство с сорбентами. Еще один метод очистки крови – плазмаферез. Кровь берется из вены, клеточная масса отделяется от плазмы, разбавляется специальными растворами и возвращается обратно в вену. Помимо переливания и очистки крови, в тяжелых ситуациях назначаются глюкокортикоиды. Легкая формаПри легкой форме ГНБ или после успешного результата проведенной терапии тяжелого состояния ребенка используется медикаментозное лечение.
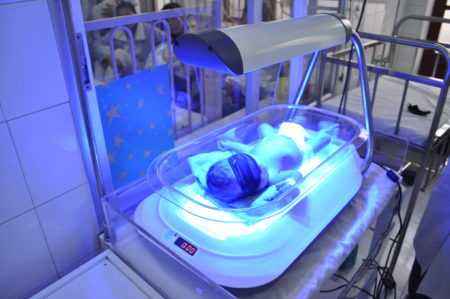 Синий цвет окисляет непрямой билирубин Синий цвет окисляет непрямой билирубинПереливание, очистка крови и медикаментозное лечение дополняются фототерапией. Ребенка помещают в специальную камеру, оборудованную флуоресцентными лампами. Под воздействием синего или белого света происходит окисление непрямого билирубина в коже новорожденного. Продукты распада выводятся из организма младенца естественным путем. ПрогнозПри вовремя начатой и адекватной терапии лечение желтушной и анемичной форм проходит успешно. После перенесенной ГБН может наблюдаться неадекватная реакция на профилактические прививки. Дополнительную информацию о ГБН можно получить из видео: Больше о желтухе новорожденных можно узнать из видео: lechiserdce.ru Гемолитическая болезнь новорожденных по группе крови: лечение, последствияЕсли плод наследует группу крови отца, и она не совпадает с группой крови матери, происходит иммунологическое противоречие. Чаще всего это может произойти, когда у беременной 1-я группа, а у ребенка 2-я или 3-я, хотя бывают и другие сочетания. Гемолитическую болезнь выявляют у пол процента новорожденных детей. В группе риска находятся женщины:
Это явление не так страшно для плода и матери как резус-конфликт, но тоже может нанести проблемы здоровью. При попадании даже малого количества крови плода в организм матери ее организм начинает ее воспринимать, как инородное тело, и атакует ее, вырабатывая антитела. Эти антитела способны вырабатываться с самого начала беременности, а могут проявиться только во время родов, через плаценту проникая к ребенку. Чем раньше эти антитела начнут попадать к ребенку, тем тяжелее малыш будет болеть. Когда антитела попали через плаценту к малышу, то у ребенка будет врожденная форма болезни, которая проявляется в виде мацерированного плода. Читайте также: Какие симптомы имеет гемолитическая анемия и лечение Разрушение антителами эритроцитов приводит к анемии у младенца, отечности и желтухе. Последствия высокого билирубина у новорожденного очень серьезные. Он поражает клетки печени, сердце, мышцы, влияет на нервную систему, поражая головной мозг. Если не лечить, то в результате у ребенка будут такие симптомы:
Во время развития болезни в детском организме происходят значительные изменения. Поврежденные эритроциты задерживаются в клетках селезенки и печени. От этого не вырабатываются печеночные ферменты, которые выводят вредные токсины. Болезнь имеет несколько форм: врожденную и постнатальную. Она может быть легкая, средняя и тяжелая, протекает в острой форме и хронической. Гемолитическая болезнь новорожденных, когда есть конфликт, по группе крови проявляется определенными признаками. Среди них выделяют:
Чтобы исключить риск рождения малыша с признаками данной болезни, при диагностике анализируют у беременной:
А также учитывают информацию о выкидышах, рождениях мертвых или неполноценных в развитии детей. Хочется успокоить, что наличие антител не всегда угрожает плоду. Есть много ситуаций, когда есть конфликт, а беременность протекает нормально, ребенок рождается здоровым. Как лечится гемолитическая болезнь новорожденных по группе крови? Наша медицина с этой проблемой справиться пока не может. Однако она направлена на то, чтобы предотвратить опасность заболевания и не дать развиться осложнениям. Лечение данной болезни зависит от степени ее протекания и симптомов. Как только у беременной обнаруживаются антитела, ей назначают абсорбенты. Если прогноз беременности неутешительный, проводят:
Если проблема возникает во время родов, то обязательно берут анализ и при необходимости сразу кладут младенца под специальную синюю лампу для уменьшения билирубина. Когда билирубин повышается очень быстро, необходимо переливание крови. Лечение у новорожденных гемолитической болезни заключается в срочной очистке детского организма от антител и токсинов, которые вызывают реакцию. Кроме этого, необходима поддержка печени и почек. Отзывы многих мам, которые столкнулись с данной проблемой, подтверждают то, что эту болезнь нужно обязательно лечить, чтобы не получить серьезные осложнения. Современная медицина и правильно поставленный диагноз с четким лечением позволяют избежать последствий этой болезни. Существует много случаев, когда болезнь лечится благополучно. obanalizekrovi.ru |


 Попадая в организм плода, иммуноглобулин G склеивает эритроциты между собой, вследствие чего они больше не могу переносить кислород к органам и тканям.
Попадая в организм плода, иммуноглобулин G склеивает эритроциты между собой, вследствие чего они больше не могу переносить кислород к органам и тканям. Гемолитическая болезнь может развиваться по трем направлениям:
Гемолитическая болезнь может развиваться по трем направлениям: При тяжелых формах болезни возможны следующие осложнения:
При тяжелых формах болезни возможны следующие осложнения: В первую очередь будущим родителям нужно сдать анализ на определение группы крови и резус-фактора.
В первую очередь будущим родителям нужно сдать анализ на определение группы крови и резус-фактора. Мнения специалистов о грудном вскармливании при физиологической желтухе новорожденных расходятся.
Мнения специалистов о грудном вскармливании при физиологической желтухе новорожденных расходятся.