|
656010, Алтайский край, город Барнаул,
ул.Эмилии Алексеевой, 53 корпус 1,39 корпус2
Телефон / Факс: +7 (3852) 22-62-77
[email protected]
|
Передается ли через грудное молоко кишечная инфекцияМожно ли кормить грудью при кишечной инфекции Отравление.ру Содержание статьи Кормящие женщины очень трепетно относятся к своему здоровью. Ещё бы, мамочки переживают о том, чтобы грудничок не заболел, ведь он такой маленький и слабый. Именно поэтому женщины нередко прекращают грудное вскармливание при простудных и инфекционных заболеваниях и возобновляют его только после полного выздоровления. Отдельной строкой стоят кишечные инфекции. Мама совсем не застрахована от такого недуга, поэтому часто возникают вопросы, а можно ли кормить грудью при кишечной инфекции? Однозначно ответить на этот вопрос нельзя, так как есть определённые нюансы, которые могут влиять на грудное вскармливание. Кишечные инфекции Причин кишечной инфекции немало. Заразиться можно через грязные руки, несвежие продукты питания, от животных и людей, которые являются источником инфекции. Патогенные микроорганизмы могут передаваться такими путями: Причин кишечной инфекции немало. Заразиться можно через грязные руки, несвежие продукты питания, от животных и людей, которые являются источником инфекции. Патогенные микроорганизмы могут передаваться такими путями:
В одних случаях кормящая мама заболевает после общения с больным человеком, в другом случае источником инфекции может стать загрязнённая вода или несвежие продукты. Чаще всего диагностируются такие кишечные инфекции:
Каждая из этих инфекций имеет свои особенности течения, поэтому в зависимости от поставленного диагноза врач принимает решение о временном прекращении грудного вскармливания. Во внимание берётся не только форма кишечной инфекции, но и общее состояние матери. Если женщина переносит болезнь тяжело, то кормить грудью до полного выздоровления не рекомендуется.
Клиническая картина Симптоматика при всех кишечных инфекциях однотипная. При этом выраженность симптомов у кормящей мамы может быть даже несколько сильнее, чем у остальных людей. В период болезни женщину беспокоят:
Симптоматика при всех кишечных инфекциях однотипная. При этом выраженность симптомов у кормящей мамы может быть даже несколько сильнее, чем у остальных людей. В период болезни женщину беспокоят:
При кишечных инфекциях очень быстро проявляются признаки обезвоживания организма. Это состояние очень опасно, так как быстро приводит к необратимым последствиям. В зависимости от диагноза болезнь протекает легко или тяжело, но в любом случае состояние кормящей мамы сильно нарушено. Если при кишечных инфекциях быстро не начать лечение, то может нарушиться работа печени, сердца и нервной системы.
Когда кормление можно продолжить Если у кормящей мамочки диагностирован ротавирус или энтеровирус, то кормление грудью можно не прекращать. Эти инфекции не передаются через молоко, поэтому при соблюдении определённых правил гигиены ребёночек не заразится.
Если у кормящей мамочки диагностирован ротавирус или энтеровирус, то кормление грудью можно не прекращать. Эти инфекции не передаются через молоко, поэтому при соблюдении определённых правил гигиены ребёночек не заразится.То же самое касается и пищевых отравлений. В этом случае здоровью ребёнка ничего не грозит. Если иммунитет у женщины хороший, то уже за пару дней самочувствие значительно улучшится. Но продолжать кормление грудью можно только в том случае, если состояние матери не слишком тяжёлое. Если же женщина переносит болезнь тяжело, у неё присутствуют сильные симптомы интоксикации и обезвоживания, то лучше приостановить кормление грудью. В это время женщине нужно создать все условия для выздоровления и ограничить любые нагрузки на организм.
Когда ГВ стоит приостановитьКормить младенца грудью нельзя, если кишечная инфекция может передаваться через грудное молоко. Приостанавливают кормление в таких случаях:
Категорически запрещено кормить грудью при отравлении лекарственными препаратами, грибами или токсическими вещества. Все эти компоненты проникают в кровь и грудное молоко. Приостанавливают вскармливание и в том случае, если при лечении мамочки необходимо использовать антибактериальные или противомикробные препараты. Стоит понимать, что многие антибиотики негативно влияют на организм младенца и могут привести как к дисбактериозу, так и к иным более тяжёлым состояниям.
Как лечат кормящих мам Протокол лечения женщин в период лактации почти ничем не отличается от лечения остальных людей. Отличие может быть лишь в том, что если кормление грудью не прекращается, то врач старается ограничиться адсорбентами, пробиотиками и жаропонижающими средствами. Женщина должна много пить. Можно употреблять чистую воду без газа, а можно готовить компоты из сухофруктов. Протокол лечения женщин в период лактации почти ничем не отличается от лечения остальных людей. Отличие может быть лишь в том, что если кормление грудью не прекращается, то врач старается ограничиться адсорбентами, пробиотиками и жаропонижающими средствами. Женщина должна много пить. Можно употреблять чистую воду без газа, а можно готовить компоты из сухофруктов.Если состояние слишком тяжёлое и прописанное щадящее лечение эффекта не даёт, то прибегают к антибиотикам. При назначении антибактериальных препаратов учитывают результаты бакпосева рвотных масс и кала. Если такие анализы по какой-то причине не проводились, то больной прописывают антибиотики широкого спектра действия.
Как обезопасить ребёнка Если кишечная инфекция при грудном вскармливании не слишком серьёзная и кормление грудью не прекращается, маме нужно соблюдать определённые правила, чтобы обезопасить грудничка. Такие правила в основном сводятся к соблюдению гигиены. Если кишечная инфекция при грудном вскармливании не слишком серьёзная и кормление грудью не прекращается, маме нужно соблюдать определённые правила, чтобы обезопасить грудничка. Такие правила в основном сводятся к соблюдению гигиены.
Если есть какие-то опасения насчёт возможности заразить грудничка кишечной инфекцией, то кормление на время лучше приостановить. Молоко можно сцеживать, стерилизовать несколько минут на водяной бане, а затем давать ребёнку.
Риск заражения ребёнка кишечной инфекцией при болезни мамы достаточно велик. Чтобы не допустить этого, нужно чётко соблюдать все рекомендации врача и не пренебрегать назначенным лечением. Если состояние женщины очень тяжёлое и наблюдается обезвоживание, то от кормления лучше временно отказаться, чтобы не усугубить течение болезни. otravlenye.ru Кишечные инфекции и грудное вскармливаниеЗима-зима-зима… К нам пришел ротавирус! 2. Клиника острых вирусных кишечных инфекций может быть разной. Ротавирус – это, как правило, высокая температура+частая рвота+многократный понос. Норовирус – это, как правило, сильнейшая тошнота и интоксикация+боли в животе+не очень сильно выраженный понос и рвота. Хотя, конечно, как везде возможны варианты. Более того, температура+понос+рвота – отнюдь не всегда кишечная инфекция вообще! Без осмотра врача не обойтись 3. Иммунитет разный – к ротавирусу пожизненный, к норовирусу и к энтеровирусам на несколько месяцев. Поэтому норовирусной инфекцией болеть можно каждый год, а от ротавирусной инфекции существуют прививки 4. Основа лечения острых кишечных вирусных инфекций – борьба с обезвоживанием и интоксикацией, т.е. выпаивание. Отдельно и большими буквами – ЭНТЕРОФУРИЛ (он же ЭРСЕФУРИЛ) НЕ НУЖЕН при острых кишечных вирусных инфекциях! Можно использовать смекту (неосмектин и т.д.) и пробиотики на основе L rhamnosus GG и S boulardii, хотя однозначного мнения на эту тему нет. Мотилиум, церукал, имодиум и прочие препараты от рвоты или поноса – только по очной рекомендации врача! Ферментные препараты (мезим, креон и т.д.) не нужны. 5. Выпаивание – основа помощи для ребенка. Вначале о технике, потом о выборе продуктов для выпаивания. a. Техника очень проста. Представьте себя капельницей. Берете жидкость, берете чайную ложку, ставите перед собой часы – и начинаете давать каждые 3-4 минуты по 1 ложечке жидкости. Кап.Кап.Кап.Кап.Кап.Кап – и так, пока не выпоите хотя бы стакан жидкости. Если вы хотите дать смекту или какой-то другой жидкий препарат – включаете его в выпаивание. Ложечка жидкости – 4 минуты – ложечка препарата – 4 минуты – ложечка жидкости и т.д. Через 40-60 минут выпаивания интервалы можно чуть-чуть сократить, до 2-3 минут. Больших объемов питья одномоментно не давать – опять начнет тошнить. 6. На что обращать внимание. На мочу. В первую очередь, на мочу. Ребенок должен писать. Часто. И моча должна быть светлой, прозрачной, без сильного запаха. Если моча концентрированная – жидкости в организме не хватает, надо поить. Если ребенок писает редко и у него понос – нужна срочная консультация врача. 7. Питание ребенка – после выпаивания и прекращения частой рвоты, т.е. на 2-5 день болезни – может быть практически таким же, как и до болезни. Да, без фаст-фуда и без консервов, но основной набор – мясо-овощи-крупы-рыба и т.д. – остается прежним, специфических ограничивающих диет не надо. Супы-каша-салаты и прочее. Исключение – молоко и молочные продукты (сыр, творог, каши на молоке и т.д.). Вирусные кишечные инфекции поражают тонкий кишечник, в котором вырабатывается лактаза, фермент, необходимый для переваривания молочного сахара лактозы. Соответственно, для восстановления слизистой и выработки фермента в полном объеме требуется время, от 7 до 14 дней. Если в этот период – без фермента – будет поступать с питанием лактоза, начнется пенистый понос и боли в животе. Поэтому либо исключаем продукты с лактозой (молоко, сыр, творог, в тяжелых случаях – и кисломолочные напитки), либо предлагаем безлактозные варианты, либо добавляем к молочным продуктам фермент лактазу (Лактазар, Лактаза-беби). Также про питание напоминаю известные факты: Список литературы: 2. http://medspecial.ru/for_doctors/29/27940/ - про выбор напитков для регидратации 3. http://www.euro.who.int/__data/assets/pdf_file/0007/130696/9244593181R.pdf - ВОЗ-овский гайдлайн по лечению диареи у детей
Документов на эту тему столько, что не знаешь, за что хвататься и на что ссылки давать. Даже в российские государственные рекомендации уже давно вошло, как определение – при острых кишечных инфекциях прерывать грудное вскармливание не надо! 2. Дети на грудном вскармливании легче болеют и быстрее выздоравливают, чем дети без грудного молока. 3. Рвота и понос на фоне острой кишечной инфекции – ПОКАЗАНИЕ к грудному вскармливанию, а не противопоказание. 4. Ограничивать ребенка в количестве грудного молока не надо. Но, поскольку, на фоне кишечной инфекции рвота может провоцироваться, в том числе, быстрым поступлением большого объема пищи, иногда лучше сцедить грудное молоко и давать его из ложечки – выпаивать ребенка. Через 1-2 часа рвота, как правило, прекращается – и ребенка можно снова прикладывать к груди. Еще раз: 5. Одним из основных углеводов грудного молока является лактоза. На фоне острых кишечных инфекций организм часто теряет способность переваривать этот углевод. Это называется вторичная лактазная недостаточность. Для лечения вторичной лактазной недостаточности достаточно давать ребенку препараты фермента лактазы. Дозировку, начало и длительность приема определяется врач, обычно хватает 7-14 дневного курса лечения, после чего можно возвращаться к обычной практике грудного вскармливания Ссылки (их миллионы, привожу русскоязычные, с подтверждением того, что при кишечной инфекции можно и нужно кормить грудным молоком):
Суламифь Вольфсон, врач-педиатр. Оригинал публикации
Перейти к другим интересным статьям по ГВ для мам Наши полезные и интересные вебинары для кормящих мам new-degree.ru кишечная инфекция у кормящей мамы лечениеКишечные инфекции
В одних случаях кормящая мама заболевает после общения с больным человеком, в другом случае источником инфекции может стать загрязнённая вода или несвежие продукты. Чаще всего диагностируются такие кишечные инфекции:
Каждая из этих инфекций имеет свои особенности течения, поэтому в зависимости от поставленного диагноза врач принимает решение о временном прекращении грудного вскармливания. Во внимание берётся не только форма кишечной инфекции, но и общее состояние матери. Если женщина переносит болезнь тяжело, то кормить грудью до полного выздоровления не рекомендуется. При первых признаках кишечной инфекции кормящая женщина должна показаться врачу. Доктор не только поставить диагноз и назначит лечение, но и даст дельные рекомендации относительно грудного вскармливания. Как обезопасить ребёнка
Если есть какие-то опасения насчёт возможности заразить грудничка кишечной инфекцией, то кормление на время лучше приостановить. Молоко можно сцеживать, стерилизовать несколько минут на водяной бане, а затем давать ребёнку. Если мама решила кормить ребёнка молочной смесью, то грудь всё равно следует сцеживать, чтобы сохранить лактацию в нормальном объёме. Риск заражения ребёнка кишечной инфекцией при болезни мамы достаточно велик. Чтобы не допустить этого, нужно чётко соблюдать все рекомендации врача и не пренебрегать назначенным лечением. Если состояние женщины очень тяжёлое и наблюдается обезвоживание, то от кормления лучше временно отказаться, чтобы не усугубить течение болезни. Ротавирус – инфекционное заболевание, поражающее естественную микрофлору кишечника. Грудное молоко, молозиво после родов является источником питания для маленьких детей в первый год жизни. Кишечный грипп, при котором происходит распространение патогенных бактерий, негативно влияет на желудочный тракт малыша.
СимптоматикаИнкубационный период заболевания составляет неделю. Признаки ротавирусной инфекции у кормящей мамы отличаются от проявлений кишечного гриппа у ребенка. У взрослого человека, у которого сформировалась пищеварительная система, в желудке содержится достаточно соляной кислоты, чтобы уменьшить содержание патогенных вирусов, бактерий. При ранее перенесенном ротавирусе у людей среднего возраста вырабатывается иммуноглобулин, препятствующий проникновению вредных микроорганизмов. Основными симптомами, которые бывают у мамы, являются:
Отсутствие выраженных симптоматических признаков у взрослого приводит к несвоевременной диагностики заболевания. Проявления ротавируса без специального лечения исчезают через 3 дня, но человек является переносчиком кишечного гриппа. К основным симптомам инфекционной патологии у ребенка, находящегося на ГВ, относят:
Признаки интоксикации, поражения кишечного тракта проявляются в течение 1-2 дней после попадания в организм патогенной инфекции. Острый период ротавируса у ребенка наблюдаются на протяжении 3-5 суток. Время лечения до полного выздоровления — 6-7 дней. Кишечная инфекция при ГВРотавирусом сначала может заразиться как ребенок, так и мама. Часто попадание патогенных вирусов происходит от взрослого человека, с которым младенец тесно контактирует на протяжении дня. От источника заражения зависит возможность возобновления ГВ при ротавирусе. МамаЖенщине, кормящей грудным молоком малыша, рекомендуется продолжать период лактации. Мама должна избегать тактильного контакта с новорожденным, не прикасаться к вещам, принадлежащим младенцу, носить защитную маску во избежание передачи ротавируса воздушно-капельным путем. Кормить грудью при обнаружении ротавируса можно, так как молоко не является источником заражения ребенка. Отказ от естественного вскармливания возможен в случае приема матерью антибиотиков при острой форме заболевания. Чтобы осуществлять правильное кормление грудью, во время беременности рекомендуется изучить медицинские статьи.
РебенокОсновными причинами отсутствия противопоказаний к кормлению грудью при ротавирусе у матери являются:
Материнское молоко содержит микроэлементы, позволяющие восстановить организм малыша во время перехода инфекции, интоксикации как после отравления угарным газом. Жидкость, которая выделяется из груди, препятствует возникновению обезвоживания вследствие частого выделения рвоты и каловых масс. Отказ от вскармливания может привести к резкому завершению лактации у матери, что негативно скажется на физическом и психическом здоровье ребенка. Меры профилактикиЭпидемия ротавируса, наблюдаемая с января по апрель, наблюдается во многих регионах России: Свердловская область, Нижний Новгород, Нижегородская область, Владимирская область, Кемеровская область, Саратовская область, Сахалинская область, Ставропольский край, Челябинская область, автономные области, Московская область, Иркутская область, Красноярский край, Краснодарский край, Кировская область, Брянская, Калининградская область, Республика Коми, Волгоградская область, Республика Башкортостан, Татарстан, Ивановская, Тульская, Калужская области.
Во избежание заражения здоровые люди должны соблюдать меры профилактики:
Ребенок чаще всего заражается ротавирусом от больной мамы фекально-оральным способом. Рекомендуется регулярно стирать банные принадлежности, постельное белье, обрабатывать кипятком посуду, из которой ест малыш, мыть руки перед каждым кормлением грудью. Болезни желудка при несоблюдении профилактических мероприятий опасны для младенца серьезными последствиями. Здоровье детей особенно уязвимо в течение первого года жизни. В этот период они часто переносят респираторные заболевания. У родителей закономерно возникают вопросы:
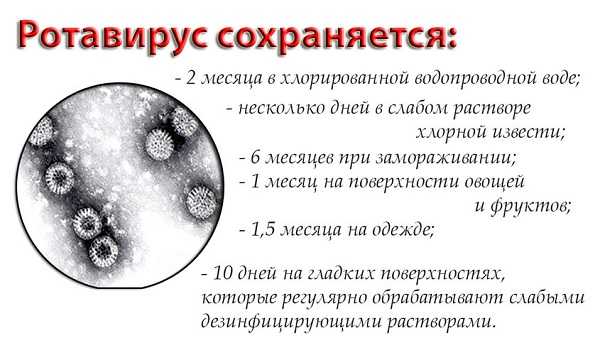
Что такое ротавирусная инфекцияВозбудитель болезни – ротавирус – включает 9 представителей, но кишечник человека повреждают три вида: A, B, C. Во внешней среде микроорганизмы живут на предметах быта, мебели, пище, воде, мобильных телефонах, деньгах. Попадая с загрязненных рук в ротовую полость и желудок, вирус продвигается в кишечник, где быстро размножается. Зараженные клетки воспроизводят копии ротавирусов. Исчерпав ресурс, они погибают, вызывая воспаление пищеварительной системы. Вирусный эндотоксин уменьшает процесс всасывания воды в кишечнике. Это обусловливает возникновение главного признака инфекции – диареи. Болезнь сопровождается частой рвотой. Организм при заражении ротавирусом теряет много жидкости. В результате нарушается соотношение воды и электролитов. В сосудах уменьшается количество циркулирующей крови, что создает предпосылки для снижения артериального давления. Чаще болезнь поражает детей, чем взрослых. В 80% случаев кишечные инфекции вызваны у грудничка ротавирусом. Возбудитель легко распространяется в детских дошкольных коллективах. Пик заболеваемости приходится на конец осени и продолжается до середины весны. Такие свойства ротавирусной инфекции послужили причиной второго названия болезни – “кишечный грипп”, хотя к гриппу возбудитель никакого отношения не имеет. Ротавирус у кормящей мамы может появиться при уходе за больным членом семьи или ребенком. Взрослые реже инфицируются через предметы обихода благодаря крепкой иммунной системе. СимптомыСпустя 1–2 дня после заражения у грудничков остро возникают симптомы простуды в виде болей и першения в горле, насморка, повышения температуры. Через несколько суток появляются признаки ротавирусного гастроэнтерита:
Многократный понос и рвота обусловливают обезвоживание организма. Об этом свидетельствует сухой подгузник на протяжении 3–6 часов, сухой язык, плач без слез. Сонливое состояние, запавшие глаза также говорят о дефиците жидкости при ротавирусе. Потеря 10% воды из организма приводит к развитию судорог, комы. При отсутствии медицинской помощи фатальное 15%-е обезвоживание наступает через 6–12 часов частой рвоты и профузного поноса. Признаки дегидратации требуют срочной госпитализации ребенка машиной скорой помощи. Можно ли кормить младенца грудью?Молодые мамы нередко спрашивают у врача: можно ли при ротавирусе грудное молоко малышу? Важно! Всемирная организация здравоохранения (ВОЗ) рекомендует продолжать грудное вскармливание при ротавирусе. Ребенок на любой стадии инфекции должен получать столько материнского молока, сколько может. Матери малыша нужно запомнить – лактацию нельзя останавливать при любых вирусных инфекциях у ребенка. Ротавирус и грудное вскармливание – оптимальное сочетание при болезни младенца. Если ребенок заболел ротавирусомПри кишечных инфекциях мать должна кормить грудью малыша. Грудное молоко при ротавирусе у ребенка поможет быстрее выздороветь. Оно содержит:
При заражении ротавирусом дитя теряет интерес к еде, становится вялым. Кормление грудью при кишечной инфекции должно происходить по требованию. При отсутствии аппетита мать должна сама чаще давать ребенку грудь, поощрять высасывание молока ласковым разговором. В первые два дня болезни рекомендуется сократить 1–2 кормления. В последующие трое суток объем пищи восстанавливается. Чередование молока и солевых растворов уменьшает частоту испражнений, улучшает консистенцию кала. Несмотря на плохой аппетит при ротавирусе, не стоит предлагать ребенку смесь из бутылочки. Иначе вы спровоцируете уменьшение лактации или отказ от грудного кормления. Чтобы малыш не ослаб от дефицита воды при ротавирусной инфекции, нужно давать раствор Регидрона, воду, сок. Детям старше 6-8-месячного возраста рекомендуется давать жидкость из чашки, а младенцам моложе этого возраста – из ложки или из шприца без иглы. Если мама заболелаМолодые матери интересуются: можно ли кормить грудным молоком при ротавирусе? Если мама заразилась кишечным гриппом, а ребенок здоров, лактацию нужно продолжать в обычном режиме. Передается ли ротавирус через грудное молоко? Нет, вирус не переходит в молоко матери. Инфицирование происходит контактным путем через грязные руки, игрушки, зараженную пищу и воду. Чтобы не заразить младенца, маме достаточно выполнять меры предосторожности:
В случае пищевого отравления при ГВ также нужно кормить грудью. Для грудничка материнское питание – основа выздоровления. Соблюдая профилактические меры и личную гигиену, заболевшей маме можно не бояться заразить дитя. Лечение кормящей мамы и ребенкаИнфекция легкой степени устраняется дома под контролем лечащего врача. Госпитализация требуется при появлении крови в кале или признаках обезвоживания. При дегидратации вследствие диареи и рвоты малыш плачет без слез. У грудничка сухой язык, а мочеиспускание отсутствует дольше 3 часов. Основное лечение сводится к восстановлению жидкости и потерянных солей. Рекомендации Комаровского при ротавирусной инфекции у грудных детей:
Восполнение жидкости при ротавирусе надо начинать при первых признаках поноса и продолжать до тех пор, пока не прекратится рвота и водянистый стул. Если ребенок не принимает воду, а прием любой жидкости вызывает рвоту, малыша необходимо госпитализировать для внутривенного вливания жидкостей. Ротавирус при ГВ как лечить — рекомендуют инфекционисты:
ГВ при ротавирусе у ребенка является источником природных пробиотиков. Оптимальный состав грудного молока поможет восстановить полезную микрофлору кишечника. Ребенка-искусственника стоит перевести во время болезни на безлактозную смесь типа Агуша 1. Лечение материДиету нужно соблюдать старшим детям и маме, заразившейся ротавирусом. Во время поноса применяется пища с низким содержанием лактозы – гречневая и рисовая каша на воде без добавления молока и сахара. В меню включаются запеченные яблоки, груши. Терапия ротавирусной инфекции у матери и ребенка не отличается. Применяются те же медикаменты с коррекцией на возраст. Обязательна регидратационная терапия, прием жидкостей, солевых растворов до нормализации испражнений и прекращения рвоты. ПрофилактикаМеры, предупреждающие заболевание ребенка, сводятся к соблюдению гигиены. Чтобы ротавирусная инфекция у кормящей мамы не перешла на младенца, надо всего лишь соблюдать правила:
Приоритетной профилактикой детских кишечных инфекций считается вакцинация. В России прививки против ротавируса пока не обязательны, но планируется их введение в календарь прививок в 2019 году. В частном порядке вакцинация проводится между 6 и 24 неделей жизни младенца. Иммунизация реализуется в два этапа с интервалом в 1 месяц. Прививка предупреждает 90% тяжело протекающего “кишечного гриппа” у детей до 3-5 лет. При ротавирусе у младенцев главная мера – кормление грудным молоком и отпаивание жидкостями. Для предупреждения заболевания лучше всего сделать вакцинацию. Прививка от ротавируса в раннем возрасте снижает риск развития инфекции на 50– 70%. himeq.ru Передается кишечная инфекция через грудное молоко — ГриппПосле родов у кормящей мамы появляется множество забот и проблем, иногда она совсем забывает о собственном здоровье, заботясь о малыше. Одной из частых проблем при кормлении грудью является понос у родившей женщины. Для появления диареи существует несколько причин, точно установить которые поможет только врач. Поэтому при появлении поноса сразу же обращайтесь к специалисту, чтобы не навредить себе и ребенку. Содержание статьи: Причины появления диареи у кормящей мамыТолько врач может дать правильные рекомендации кормящей матери! Рассмотрим самые распространенные причины, которые могут вызвать понос у мамы при грудном вскармливании:
gripp.pokyer.ru Что из инфекций передается через кормление грудьюЗная о волшебных свойствах молока — укреплять иммунную систему ребенка, многие считают, что если малыш находится на грудном вскармливании, то ему никакие инфекционные болезни не страшны. Но это не так. Что из инфекций передается через кормление грудьюПатологическая флора, если она даже отсутствует в самом грудном молоке, может передаваться ребенку во время кормления грудью воздушно-капельным путем или контактным, при сосании и т.п., как это происходит при открытой форме туберкулеза. Если перечислять, что из инфекции передается при кормлении грудью, придется вспомнить:
Есть патологии, которые являются строгим противопоказанием к грудному вскармливанию, например, гепатит С, ВИЧ. Материнское молоко может стать причиной заражения ветрянкой, корью и прочими инфекционными заболеваниями. Но сегодня врачи научились предупреждать заболевание грудничков этими инфекциями, предотвращая заражение от кормящей мамы при помощи гамма-глобулинов. Некоторые тяжелые инфекционные заболевания, такие как дизентерия, тиф, хронический гепатит настолько опасны для ребенка, что больной матери приходится отнять малыша от груди до полного выздоровления. Если женщина хочет сохранить лактацию, то ей придется сцеживаться и стерилизовать молоко перед тем, как накормить им ребенка. Другие инфекции, например, токсоплазмоз, не передаются с материнским молоком, поэтому мама может продолжать кормить грудью без ограничений. Инфекции, передающиеся половым путем и кормление грудьюСледует помнить, что инфекции, передаваемые половым путем довольно разнообразны, в том числе по типу возбудителя. Они могут быть микробными, вирусными и протозойными. Совместимо ли кормление грудью и лечение ИППП решает врач. Если речь о генитальном герпесе или вагинальном кандидозе, то возможно лечение препаратами местного действия, которые безвредны для малыша. Но большинство ИППП требуют антибактериальной терапии или применения противовоспалительных препаратов внутрь, поэтому маме приходится отказаться от кормления грудью. Кроме того, ВИЧ и некоторые другие инфекции, передающиеся половым путем и кормление грудью — несовместимы. ВИЧ передается через кормление грудьюКоварная инфекция, вирус иммунодефицита человека, имеет много способов заражения. К сожалению, ВИЧ передается через кормление грудью. Таким образом заражаются около 12% новорожденных от больных матерей. В большинстве случаев, это происходит тогда, когда женщина не знает, что она больна, не стояла на учете во время беременности в женской консультации и попала в лечебное учреждение либо во время родов, либо после них. По статистике Всемирной Организации Здравоохранения при грудном вскармливании больной матерью ВИЧ передается каждому седьмому грудничку. Поэтому при ВИЧ нельзя прикладывать новорожденного к груди. medaboutme.ru Кормление грудью при кишечной инфекции или отравлении25.10.2017 Консультанты по грудному вскармливанию часто сталкиваются с вопросом кормящих мам, можно ли продолжать кормление грудью при пищевом отравлении, вирусной или бактериальной инфекции, насколько это безопасно для ребенка, не передаются ли с молоком токсины. Чтобы разобраться с этим вопросом окончательно и дать кормящим мамам максимально грамотную и достоверную информацию, мы обратились за помощью к врачу-инфекционисту Лидии Товба, ассистенту кафедры инфекционных болезней инфекционной больницы им. Т. Чорбэ. Если это пищевое отравление (кроме грибов), то не существует никаких ограничений в кормлении грудью. При обычном отравлении поражается преимущественно пищеварительная система мамы, а проникновение в грудное молоко токсинов и бактерий маловероятно. Большую опасность в этом случае представляют руки или части тела, на которые могут попасть бактерии, вызвавшие отравление. И первое, что должна делать мама — очень четко следовать правилам собственной гигиены – на время использовать индивидуальную посуду, тщательно мыть руки, особенно после посещения туалета. Если состояние ухудшается (неукротимая многократная рвота, высокая температура, симптомы обезвоживания, потеря сознания) важно вызвать скорую помощь. «Опираясь на современные международные исследования и протоколы, можно с уверенностью сказать, что ни пищевое отравление, ни энтеровирусные инфекции не являются противопоказанием к кормлению. Основной механизм передачи возбудителя - фекально-оральный, главные пути передачи - водный и алиментарный. Наиболее интенсивно вирус выделяется в первые дни болезни. Возможно заражение при купании в водоёмах, контаминированных энтеровирусами. Вирус может передаваться через грязные руки, игрушки. Учитывая, что в остром периоде вирус выделяется из носоглоточной слизи, не исключён и воздушно-капельный путь передачи. Существуют данные, что даже при заболевании мамой холерой или сальмонеллёзом, кормление грудью очень важно продолжать, потому что молоко мамы – это не путь инфицирования и самое главное – молоко мамы и защищает ребенка от возможного заражения. Грудное молоко содержит огромное количество иммуноглобулина А (IgA) — это антитела, являющиеся защитным фактором слизистых оболочек человеческого организма.Они являются надежным барьером, предотвращающим проникновение на наши слизистые болезнетворных микроорганизмов, особенно это касается патогенеза вирусных инфекций. Многие кишечные инфекции не проникают в кровь, то есть риска передачи через молоко в принципе нет. Вам понравилась публикация? www.mamcompany.ru Грудное вскармливание при инфекционных заболеванияхТак как же правильно себя вести, во время инфекционных заболеваний, и всегда-ли заболевание значит отказ от естественного вскармливания? Это нужно знать Все заболевания во время кормления грудью, воспринимаются женщиной как очень серьезные и являются показанием к отказу от естественного вскармливания. Консультанты по естественному вскармливанию утверждают, что мало ситуаций, при которых на самом деле необходимо отказаться от кормления грудью. В остальных же ситуациях, кормление можно и нужно продолжать, а параллельно лечить мамочку. Реже практикуется временное отлучение от груди, на этот период мамочке необходимо сцеживаться, согласно правилам. Бывают ситуации, когда специалисты проводящие лечение просто не обладают достаточными знаниями в области грудного вскармливания, именно с этим фактом связаны советы доктора о прекращении кормления. Тем самым, врачи просто снимают с себя ответственность. Те врачи, которые поддерживают грудное вскармливание, всегда будут искать всевозможные решения проблемы, и будут выписывать те препараты, которые можно использовать в период грудного вскармливания. Благо, что современная фармация располагает целым рядом препаратов, которые могут быть взаимозаменяемы. Благодаря этому, можно подобрать те препараты, которые будут эффективны в лечении и будут совместимы с грудным вскармливанием. Даже те предостерегающие надписи в аннотации к лекарственному препарату о запрете грудного вскармливания на момент приема лекарств, ни о чем не говорят. Дело в том, что производители вовсе не обязаны проводить исследования на совмещение лекарственного препарата с грудным вскармливанием. В большинстве случаев грудное вскармливание вполне совместимо с приемом лекарственных препаратов, что подтверждают многолетние исследования проведенные докторами и консультантами по грудному вскармливанию. Помимо этого существуют и исследования, которые проводились ВОЗ. Благодаря этим исследованиям можно давать независимые рекомендации по поводу совместимости грудного вскармливания и приема лекарственных препаратов. Как показали исследования, на самом деле, очень мало лекарственных препаратов, которые не совместимы с грудным вскармливанием. Если речь идет об инфекционных заболеваниях, то большинство мамочек считают, что в обязательном порядке, произойдет заражение малыша, поэтому необходимо отложить кормление или вовсе его закончить. Некоторые мамочки предпринимают некоторые меры профилактики заражения в виде ношения защитных повязок и кипячения сцеженного молока, а после только дают малышу. Все эти манипуляции не нужны, от них нет ни какой пользы, только вред. Конечно, ношение маски уменьшает концентрацию вирусов при чихании, но передача самого возбудителя начинается еще задолго, до появления первых симптомов заболевания. У каждого заболевания есть свой скрытый, инкубационный период, когда нет еще симптомов заболевания. Получается, что к тому моменту, когда мама узнает, что она заболела, малыш уже получит большинство возбудителей. В том случае если у кормящей простуда, то к моменту появления первых симптомов кроха уже получает специфические антитела к возбудителю инфекции. Антитела попадают с молоком матери уже в первые минуты заболевания, когда мама даже не подозревает о том, что заболела, эти антитела защищают малыша от болезни. С молоком в организм крохи попадают фрагменты вируса или микроба, которые безопасны для ребенка, что позволяет иммунной системе крохи активно вырабатывать свою собственную защиту. Кроме того в материнском молоке есть все защитные факторы, которые защищают слизистую оболочку кишечника. Получается, если у мамы появились первые симптомы заболевания – насморк, першение в горле, повышение температуры, а кроха еще не заболел, то это говорит об активном иммунитете к заболеванию. Если прекратить кормление, то ребенок автоматически лишается активной защиты, и самого идеального «лекарства» от болезни. Грудное вскармливание не нужно прекращать ни у болеющих, ни у здоровых малышей, именно женское молоко заменят собой большинство лекарственных препаратов, является основным питанием на момент болезни, поддерживает микрофлору кишечника. Даже если болеют мама и малыш одновременно, то с грудным молоком малыш получает адекватные дозы лекарственных препаратов, которые необходимы для дополнительной поддержки. Распространенной ошибкой мамочек является кипячение молока перед тем, как дать молоко ребенку. Такие действия не оправданы и даже вредны для малыша. Кипячение, конечно, уничтожит возбудителя, но и уничтожит практически все полезные факторы, содержащиеся в молоке – витамины, микроэлементы, из-за этого резко нарушается и питательная ценность молока. Лечение напрямую зависит от возбудителя заболевания – вирусы или микробы. Повышенную температуру тела необходимо сбивать только при плохой переносимости, и если она поднимается выше, чем 38,5º. В остальных случаях сбивать температуру не желательно, так как повышение температуры тела – это защитная реакция организма, и универсальное средство при борьбе с вирусами. Для того чтобы сбить температуру, принимают любое жаропонижающее однократно, но лучше всего использовать парацетамол или ибупрофен – эти препараты можно использовать несколько раз. Аспирин можно использовать однократно, и то только в том случае если в домашней аптечке ни чего больше не нашлось. Что касаемо симптоматической терапии, препараты против кашля, от насморка, болей в горле – эти препараты используются практически без ограничения. Можно использовать и методы народной медицины, гомеопатии, но только под контролем доктора поддерживающего грудное вскармливание. Препараты, на основе интерферона – гриппферон, генферон, кипферон – разрешено принимать самостоятельно. Что касаемо остальных препаратов, то лучше всего проконсультироваться с ведущим специалистом. При бактериальных инфекциях, таких как ангина, отит, пневмонии, бронхиты, подбираются антибиотики, которые совместимы с грудным вскармливанием, и подбирается максимально короткий курс. Кроме того, в период заболевания, мамочка должна строго соблюдать все меры гигиены и носить маску. Кишечные инфекции это обширная группа заболеваний, для клинической картины, которых характерно не только кишечные проявления – тошнота, рвота, диарея, но и проявления интоксикации – повышение температуры тела. В некоторых случаях кишечные инфекции могут проникать в кровь, и поэтому существует теоритическая вероятность заражения ребенка, так, из крови возбудитель может попасть в молоко. Получается, что нельзя сказать однозначно нужно ли прекращать грудное вскармливание, или нет. Все зависит от того диагноза, который поставлен мамочке, как протекает заболевание, как кормящая его переносит и на сколько выражена интоксикация. При наличии любой кишечной инфекции мамочка должна тщательно соблюдать меры элементарной гигиены, тщательно мыть руки после каждого посещения туалета, практически все кишечные инфекции передаются фекально-оральным путем, с грязными руками. Так, например, если у мамочки гепатит А, кормить грудью кормить не запрещается, но малышу необходимо ввести специальный препарат, который защищает малыша от инфицирования – стандартный иммуноглобулин, против гепатита. При наличии у мамочки гепатита В, грудное вскармливание не имеет ни какого ограничения. Сразу же после рождения, малышу необходимо ввести гипериммунный иммуноглобулин к гепатиту В, после проводят вакцинацию против гепатита В, по схеме, с курсами ревакцинации. Даже при гепатите С, нет необходимости бросать грудное вскармливание, гепатит С передается с кровью, и для того чтобы не допустить заражения необходимо соблюдать меры личной гигиены и защиты – при кормлении использовать силиконовые насадки, которые одеваются на сосок. При особо опасных кишечных инфекциях – тиф, дизентерия, сальмонеллезе и хронический гепатит – рекомендуют временное отлучение от груди, на период отлучения, сцеженное молоко необходимо стерилизовать. При острых кишечных инфекциях – ротавирус, энтеровирус, в том числе и отравления, и т.д. – в случае удовлетворительного состояния мамы, кормление можно продолжать. Часто, как только мамочки узнали о том, что предстоит временное прекращение грудного вскармливания, стараются перевести малыша на смесь, или вовсе закончить грудное вскармливание. Если о временном отлучении заранее известно, то лучше всего создать «банк» запасного молока, и на тот период пока кормление грудью не возможно, кормить малыша сцеженным, запасным молоком. Это в любом случае лучше, чем кормить ребенка смесью. В том случае если такой возможности нет, то мамочке необходимо поддерживать лактацию до того момента, пока грудное вскармливание не сможет быть восстановлено. Когда мама не может кормить грудью, малыша необходимо докармливать с чашки, шприца без иглы, из специальной ложечки, но не из бутылочки. После того, как мама сможет кормить грудью кроху, лактация нормализуется и кормление продолжается в нормальном ритме. На время болезни, маме лучше всего не участвовать в уходе за ребенком, или свести общение к минимуму, кроха может обидеться на то, что мама находиться рядом с крохой, но не дает малышу грудь. На период отлучения ребенка от груди, необходимо сцеживать молоко через каждые 3 – 4 часа в день, а за ночь примерно 2 – 3 раза. Стоит помнить, что гормоны стимулирующие лактацию лучше всего выделяются ночью. Как только малыш вернется на грудное вскармливание, лактация до прежних объемов восстанавливается за 3 – 5 суток. Если у кормящей обострились хронические заболевания, то так же нет необходимости бросать грудное вскармливание. В большинстве случаев, кормящие женщины сталкиваются с необходимостью лечить хроническое заболевание еще в период беременности, в идеале, лечение должно проходить еще до момента наступления беременности – период планирования. Именно в этот период ведущий доктор должен выработать тактику лечения, в случае рецидива заболевания в момент грудного вскармливания. Большая часть хронических заболеваний не требует отлучения от груди малыша, единственным исключением могут быть хронические заболевания, которые могут угрожать жизни матери. Но и такие случаи требуют только временного отлучения от груди. Иногда, лечение во время беременности может быть перенесено до момента рождения малыша, и после лечение возобновляется. В таком случае мамочке необходимо сразу обсудить вопрос с доктором о возможности кормить грудью малыша во время лечения. Необходимо сразу обозначить докторам намерения кормить грудью долго до самоотлучения, исходя из этого, выбранная методика лечения должна быть максимально щадящей. Если рассчитывать на длительный срок лечения, то можно будет воспользоваться средствами гомеопатии, физиотерапии и т.д. К тому же, грамотное применение комплексных гомеопатических средств может существенно и значительно сократить и облегчить течение приступов при хронических заболеваниях. puzkarapuz.ru |

 Основные положения:
Основные положения: Причин кишечной инфекции немало. Заразиться можно через грязные руки, несвежие продукты питания, от животных и людей, которые являются источником инфекции. Патогенные микроорганизмы могут передаваться такими путями:
Причин кишечной инфекции немало. Заразиться можно через грязные руки, несвежие продукты питания, от животных и людей, которые являются источником инфекции. Патогенные микроорганизмы могут передаваться такими путями: Если кишечная инфекция при грудном вскармливании не слишком серьёзная и кормление грудью не прекращается, маме нужно соблюдать определённые правила, чтобы обезопасить грудничка. Такие правила в основном сводятся к соблюдению гигиены.
Если кишечная инфекция при грудном вскармливании не слишком серьёзная и кормление грудью не прекращается, маме нужно соблюдать определённые правила, чтобы обезопасить грудничка. Такие правила в основном сводятся к соблюдению гигиены.