|
656010, Алтайский край, город Барнаул,
ул.Эмилии Алексеевой, 53 корпус 1,39 корпус2
Телефон / Факс: +7 (3852) 22-62-77
[email protected]
|
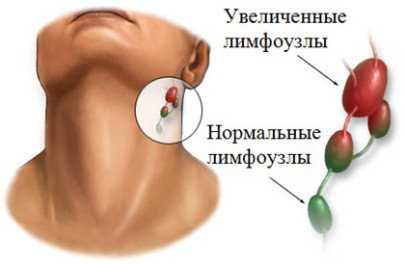
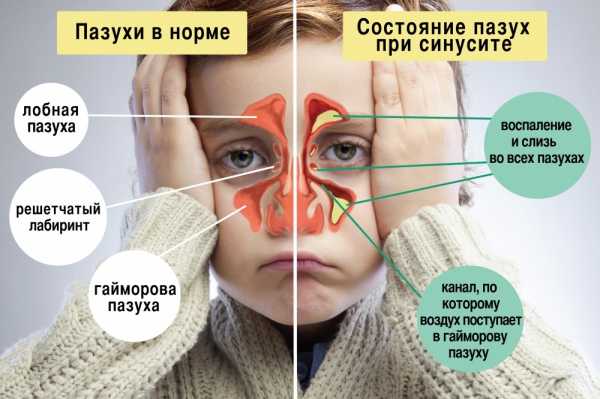
Риносинусит что это такое у ребенкасимптомы и лечение острого ренуситаСтроение носового аппарата у малышей разительно отличается от носа взрослого человека. Только к трем года начинают формироваться лобные и клиновидные пазухи, а гайморовы – к шестилетию ребенка. Такое различие в строении обуславливает различное течение и лечение синусита. Поэтому, терапия риносинуситов у взрослых людей и маленьких детей имеет большие различия. Что такое риносинусит?Синуситом принято называть группу инфекционно – воспалительных заболеваний, которые поражают придаточные пазухи носа. Заболевание может носить характер вирусной, бактериальной, аллергической и даже грибковой природы. В зависимости от этого фактора и строится основное лечение болезни.
Симптомы заболеванияЗачастую синусит путают с острым респираторным заболеванием. При нем так же повышается температура, появляется вялость и апатия, снижается активность, уменьшается аппетит. Но характерными чертами синусита является:
Причины заболеванияПричинами возникновения синусита могут быть врожденные и приобретенные аномалии строения носовых структур.
Лечение риносинуситаРиносинусит у детей обычно лечит врач – отоларинголог. Хотя в полной мере лечение может назначить и обычный педиатр. Лечение этого неотягощенного заболевания не представляет трудностей и с помощью антибактериальной терапии приносит хороший результат. Дополнительно врач может назначить физиопроцедуры, которые помогают высвободить пазухи носа от слизистых пробок. Выбор антибиотика проводит лечащий врач с учетом возраста, особенностей ребенка, аллергической склонности, длительности и рецидивирующего течения и других факторов. В зависимости от тяжести заболевания могут проводиться и другие методы лечения. Например, введение мягкого катетера в гайморовые пазухи. Процедура походит под местной анестезией и не доставляет ребенку болевых ощущений. С помощью катетера выводится скопившаяся в пазухах слизь и гной. После очищения пазухи промывают антисептическим раствором. При отягощенном синусите чаще всего проводят мини – операцию, которую называют «прокол». Суть её сводится к тому, что специальной медицинской иглой со шприцом прокалывают стенку пазухи и откачивают все гнойное содержимое из гайморовой пазухи. Такая операция сразу облегчает боли, которые испытывал больной синуситом человек.
Основные проявления острого риносинуситаВне зависимости от места локализации воспаленного участка при синусите, больной испытывает:
Применение народных средствРиносинусит неплохо поддается лечению народными средствами. Для этого используются различные отвары, капли в нос, компрессы и другие средства. Перед лечением народными средствами рекомендуется промыть нос ребенка слабым раствором поваренной соли. А само средство применять с осторожностью, предварительно проверив его на аллергию. Глиняный компресс. Небольшой кусочек глины надо растворить в горячей воде до такой степени, чтоб он напоминал пластилин. Затем замотать глиняные лепешечки в марлю и прикладывать их теплыми к области переносицы и гайморовых пазух. Такой компресс надо держать до тех пор, пока он будет отдавать тепло. Компресс из черной редьки. На область гайморовых пазух надо накладывать кашицу измельченной черной редьки. Кожу на лице перед такой процедурой желательно смазать детским кремом. Общее время действия данного компресса не более десяти минут. Капли из меда и чистотела. Взять в равных количествах травы чистотела и меда, примерно по 5 грамм и смешать с двумя каплями алоэ. Этот состав тщательно смешать закапывать в каждую ноздрю по три капли несколько раз в день. Ингаляции с прополисом. Растворить две чайные ложки спиртовой настойки прополиса в двух литрах кипятка. С этим раствором нужно проводить ингаляции, если у ребенка нет аллергии на пчеловодческую продукцию.
Ингаляции можно проводить также над измельченным луком. Такая процедура способствует лучшему отхождению мокроты из носовых пазух. Дополнительно можно массировать ребенку область переносицы. Гнойный риносинуситПоявление гноя в выделениях из носа свидетельствует о том, что заболевание приняло гнойну форму и без антибактериального лечения в данном случае никак не обойтись. Аллергический риносинуситАллергическим ринсинуситом принято называть раздражение слизистых оболочек полости носа аллергеном. При этом отмечается отекание носовых проходов и обильные выделения из носа. Ребенок много чихает из – за зуда в носу. Механизм аллергии возникает как ответная реакция и выработка гистамина при попадание в организм аллергена. Чаще всего аллергенами выступает различная пыль, шерсть животных, пыльца растений, медикаменты, солнце, бытовая химия и другие факторы. Лечение аллергического синусита заключается в выявлении и устранении аллергена, который влияет на ребенка. Как можно скорее необходимо назначить прием антигистаминного препарата. А также следует позаботиться о поднятии иммунитета ребенка, путем приема витаминов, регулярных прогулок и закаливания. Осложнения и последствияПри, казалось бы, простом заболевании, которое бывает у всех детей, не долеченный синусит грозит стать серьезной проблемой. Инфекционный процесс может дать свои корни и начнет двигаться в близлежащие кости и даже затронуть головной мозг. Зафиксированы случаи, когда синусит приводил к закупорке вен в голове. Также, осложнением этого заболевание могут стать нарушения в работе сердца, почек и мочеполовой системе. Предотвратить проблему всегда легче, чем в дальнейшем бороться с ней годами. Поэтому, при самом простом насморке необходимо до конца пройти лечение, пока воспаление полностью не покинет носик вашего малыша. Следует также как можно больше гулять на свежем воздухе, проводить закаливающие процедуры, регулярно посещать стоматолога и вести здоровый образ жизни. detizdrav.ru симптомы и лечение, его формы – острый и гнойныйРиносинусит – патология, сопровождающаяся развитием воспалительного процесса, поражающего околоносовые придатки, носовую слизистую оболочку. Острый риносинусит у детей обычно развивается при бактериальном осложнении ОРВИ. Такая болезнь в основном развивается у людей, имеющих узкие носовые ходы, искривление носовой перегородки, хронические патологии, понижающие иммунитет. Также причиной появления риносинусита может стать инородное тело в носу, корь, скарлатина или ветрянка, неудачно проведенная стоматологическая операция, аллергическая реакция. Общая симптоматикаСимптомы риносинусита у детей проявляются через 7-10 суток после заражения. Его симптоматика напрямую зависит от первоначальной инфекции. Чаще всего такая патология проявляется:
При появлении перечисленных симптомов необходимо как можно скорее начать лечение патологии, в противном случае она может приобрести хроническую форму.  Классификация болезни, характерные симптомыРазличают несколько видов риносинусита. Они разделяются в зависимости от факторов, провоцирующих их развитие.
При риносинусите любого характера необходимо подбирать индивидуальное лечение, которое будет зависеть от возбудителя заболевания и появившейся симптоматики. Формы и симптоматика болезниРиносинусит может протекать в катаральной или гнойной форме. Катаральная форма характеризуется появлением выраженного отека слизистой оболочки носа. При этом воспалительный процесс не создает условий для появления секрета. Острый гнойный риносинусит сопровождается накоплением гноя в носовых пазухах, что значительно ухудшает общее состояние малыша. При развитии такой патологии, в дополнение к остальной симптоматике, кроха может жаловаться на сильнейшую головную боль.
Острая форма отличается ярко выраженной симптоматикой и ухудшением общего самочувствия, которое сопровождается перепадами температурных показателей, ухудшением обонятельной функции. Хроническая форма представляет собой запущенную патологию, которая способствует изменению волокон слизистой оболочки носа. При появлении благоприятных условий окружающей среды, переохлаждении организма, длительном нахождении на сквозняке болезнь проявляется обострением симптоматики. Во время необостренной стадии ребенок может жаловаться на заложенность носа, нарушение обоняния. 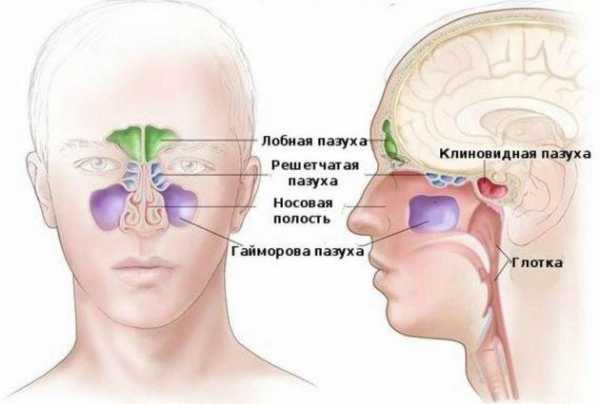 Как лечить риносинусит у детейЛечение острого риносинусита направляется на уничтожение патогенных микроорганизмов. В дополнение назначаются препараты, усиливающие защитные функции иммунитета. Стоит учесть, что лечение этой болезни должно производиться только под наблюдением врача. Это обусловлено тем, что оптимальные терапевтические методики подбираются только на основе полученных диагностических данных, позволяющих выявить возбудителя заболевания и его форму. В основном назначается комплексное лечение, которое направлено:
Для реализации перечисленных терапевтических целей, лечение производится в несколько этапов.
После курса лечения больной должен наблюдаться у лечащего врача. Нужна ли антибиотическая терапияПри ослаблении иммунитета малыши начинают часто болеть. Из-за этого некоторые родители начинают давать своим детям антибиотические препараты, однако в большинстве случае в их приеме нет никакой необходимости. Стоит учесть, что частое лечение антибиотиками повышает сопротивляемость бактерий по отношению к лекарственным препаратам. Из-за этого существует несколько мнений о целесообразности приема антибиотиков при риносинусите. На основе микробиологических исследований можно сделать вывод об отсутствии крайней необходимости этих средств в лечении патологии, так как она эффективно устраняется и с помощью препаратов, борющихся с воспалением и болью в носу. Если же антибиотики необходимы, они назначаются только лечащим врачом. Это обусловлено тем, что подбор оптимального препарата должен производиться на основе этиологии патологии, а также диагностированной устойчивости микроорганизма, вызвавшего заболевание, к определенным средствам. Чаще всего, использование таких средств обуславливается развитием двустороннего риносинусита.  Прием иных лекарствКак лечить риносинусит, если температура тела малыша не превышает 38 градусов, а симптоматика носит неярко выраженный характер? Для этого лечащий врач может назначить следующие средства:
 Также могут быть прописаны фитопрепараты, травяные сборы. Для детей с трех лет могут применяться промывания с помощью солевых, антибактериальных растворов. Для того, чтобы приготовить солевой раствор, в стакане теплой воды необходимо растворить 1/3 десертной ложки соли. Если нужно приготовить антибактериальный раствор, в 1 стакане воды следует растворить ½ таблетки фурацилина. Для малышей со 2 года жизни разрешается проводить прогревание сухим песком или солью.
При развитии риносинусита у детей, лечение следует начинать сразу же после появления его первичной симптоматики. При этом оптимальную терапию должен назначить исключительно врач. Такой подход к лечению позволит избежать появления аллергической реакции на препараты, а также позволит малышу быстрее выздороветь без риска развития опасных для его здоровья осложнений. viplor.ru симптомы и лечение у детейПри риносинусите симптомы и лечение у детей должны быть взаимосвязаны. Ведь от того, какие признаки недуга преобладают, определяется необходимость в назначении тех или иных лекарственных средств. Для каждого пациента разрабатывается индивидуальная терапевтическая схема, цель которой — достичь выздоровления. Симптомы заболеванияОстрый риносинусит у детей развивается очень быстро. В силу физиологических особенностей детского организма воспалительный процесс со слизистой оболочки носа молниеносно распространяется на околоносовые пазухи. Основные признаки развития недуга включают отек слизистой оболочки, в результате чего значительно затрудняется носовое дыхание. Увеличивается продуцирование слизи, секрет имеет слизистый или слизисто-гнойный характер. Ухудшается обоняние, появляются боль и отечность в области пораженной пазухи. Если воспаление локализуется в гайморовом синусе — неприятные ощущения наблюдаются сбоку от носа, немного ниже глаза. Признаки фронтита характеризуются появлением боли в области лба, переносицы и надбровных дуг. Сфеноидит отличается развитием неприятных ощущений в затылочной зоне, очень часто появляется выраженная головная боль, которая значительно усиливается при резких движениях. Гнойный риносинусит сопровождается повышением температуры тела до субфебрильных и фебрильных цифр. В результате этого появляются признаки интоксикации — выраженная слабость, потливость. Хроническое течение недуга характеризуется более смазанной клинической картиной. Больные отмечают постоянное затруднение носового дыхания, ухудшение обоняния, слуха. Голос становится гнусавым. Принципы терапии заболеванияЛечение риносинусита у детей должно быть комплексным и зависит от особенностей течения патологического процесса. Поскольку основной причиной возникновения недуга являются болезнетворные микроорганизмы, в комплексное лечение включают антибактериальные препараты широкого спектра действия. Без этих лекарственных средств нельзя обойтись, если воспалительный процесс приобрел гнойный характер.
Народные методы терапииЛечить риносинусит у ребенка нужно только под присмотром специалиста. Ни в коем случае нельзя делать это самостоятельно, поскольку неправильная терапия способна привести к ухудшению самочувствия малыша и спровоцировать развитие серьезных осложнений. Хорошей эффективностью обладают капли на основе лекарственных растений. Мощными целебными свойствами владеет столетник. Этот вазон есть практически в каждом доме, однако не все знают, как его правильно использовать. Из растения нужно отжать сок, развести его в соотношении 1:1 с теплой кипяченой водой и применять по 2-3 капли в каждую ноздрю 3-5 раз в сутки. Это средство обладает противовоспалительным, антимикробным, регенерирующим, противовирусным, сосудосуживающим и другими полезными действиями.
Положительным влиянием обладает свекольный сок. Его используют в чистом или разведенном виде даже маленьким детям, поскольку он не имеет никаких противопоказаний к применению и ограничений. При отсутствии повышенной температуры тела можно делать ингаляции на основе отваров лекарственных трав. Противовоспалительным, антисептическим, антимикробным и восстанавливающим действием обладают ромашка, эвкалипт, календула, гвоздика и золотой ус. Все растения нужно смешать в одинаковых количествах, 1-2 ст. л. заварить в 200 мл кипятка и использовать для ингаляций. При отсутствии специального прибора для проведения процедуры больной может подышать паром над кастрюлей с лекарством, накрывшись полотенцем. Однако при этом необходимо строго следить за температурой пара, чтобы не допустить ожога верхних дыхательных путей. Данный метод лечения не применяют в терапии маленьких детей. Подобное средство можно использовать и для приема внутрь — по 1 ч. л. 3-4 раза в день. При возникновении признаков риносинусита, особенно у маленьких детей, необходимо как можно быстрее обратиться к специалисту. Это позволит избежать формирования осложнений, которые у малышей развиваются молниеносно. nosgid.ru Риносинусит у Детей: Симптомы + Методы Лечения Воспаление слизистой оболочки полости носа и придаточных пазух — морфологическая основа риносинусита Среди заболеваний верхних дыхательных путей у детей и взрослых, одно из важнейших мест занимает поражение придаточных пазух носа. Отечественная оториноларингология выделяет отдельно воспаление гайморовой пазухи — гайморит, лобной пазухи — фронтит, решетчатых ячеек — этмоидит и т.д. Зарубежные оториноларингологи воспаление придаточных пазух и носа называют сборным наименованием — риносинусит, что лучше отражает вовлеченность в той или иной мере всех придаточных пазух в инфекционный процесс. Из этой статьи вы узнаете особенности течения риносинусита у ребенка, симптомы и лечение заболевания. Как проявляется болезньСреди симптомов синусита можно выделить общие и местные проявления:
Клиническая картина острого риносинусита у ребенка зависит от нескольких факторов:
Этиологический фактор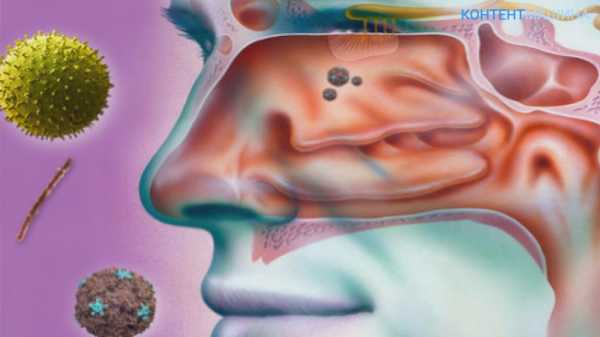 Вирусные и бактериальные агенты прикрепляются к слизистой оболочке полости носа и околоносовых пазух. Инфекционные агенты, приводящие к развитию острого воспалительного процесса в придаточных пазухах носа разнообразны:
Фактор возрастаЧереп новорожденного ребенка отличается по строению от черепа взрослого человека. При рождении частично сформированы только верхнечелюстные пазухи и ячейки решетчатого лабиринта. По мере роста ребенка растут и пазухи: увеличиваются в объеме верхнечелюстные синусы, ячейки решетчатой кости, появляются зачатки лобных и клиновидной пазух. Полное формирование всех придаточных пазух носа у детей заканчивается ближе к 13-14 годам. Поэтому каждый возраст имеет свои особенности локализации, течения и лечения острого риносинусита. 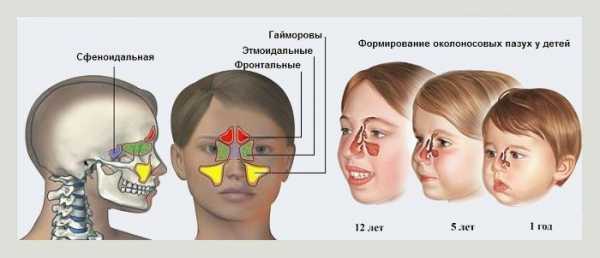 Анатомические особенности строения придаточных пазух в зависимости от возраста Воспаление придаточных пазух носа имеет общие и местные симптомы. Чем младше ребенок, тем сильнее общие проявления. Особенно выражены признаки интоксикации у новорожденных детей и детей первого года жизни. Необходимо помнить, что у новорожденных детей и детей первых месяцев жизни распространен гематогенный путь распространения инфекции: из одного гнойного очага в другой. Острый риносинусит может развиваться как вторичное заболевание на фоне инфекций кожи, воспаления пупочной ранки и т.д. У детей старшей возрастной группы локальные проявления преобладают над общими, ребенок может указать, где именно болит голова. Фактор локализацииВ воспалительный процесс при остром риносинусите вовлечена полость носа и слизистая оболочка придаточных пазух носа. У детей младшей возрастной группы преимущественно поражаются ячейки решетчатого лабиринта, верхнечелюстные пазухи. У детей старшего возраста — верхнечелюстные, лобные пазухи. От расположения очага наибольшего воспаления зависит характер и выраженность головной боли, сопутствующие симптомы. 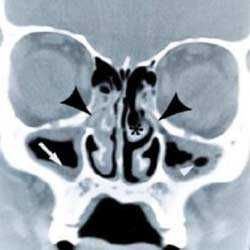 Фото компьютерной томограммы при риносинусите. Белыми стрелками указан отек слизистой в верхнечелюстных пазухах, черными — в ячейках решетчатой кости и полости носа. ТерапияЛечение риносинусита у детей, как и симптомы, зависит от возбудителя заболевания и возраста ребенка. Лечение новорожденных и детей первого года жизни чаще всего проводится в стационарных условиях. Необходимость госпитализации объясняется особой реактивностью детского организма, быстрым развитием осложнений и общим тяжелым состоянием больного. Дети старшего возраста могут лечиться дома, под наблюдением лор-врача или участкового педиатра. Нельзя забывать, что острый риносинусит у детей — это инфекционное заболевание, требующее правильного и полноценного лечения. Заниматься самолечением не рекомендуется, при первых признаках болезни нужно обратиться к врачу. Ступенчатость леченияТерапия имеет различия, в зависимости от того, в какой фазе развития находится заболевание — вирусной или бактериальной. Вирусный риносинусит не требует лечения антибиотиками. Назначение антибактериальных препаратов при любом насморке у ребенка не оправдано, приводит к дисбиозу кишечника и формированию устойчивости у патогенной флоры. Терапия вирусного риносинусита носит симптоматический и патогенетический характер, призвана уменьшить проявления болезни и нарушить механизм развития:
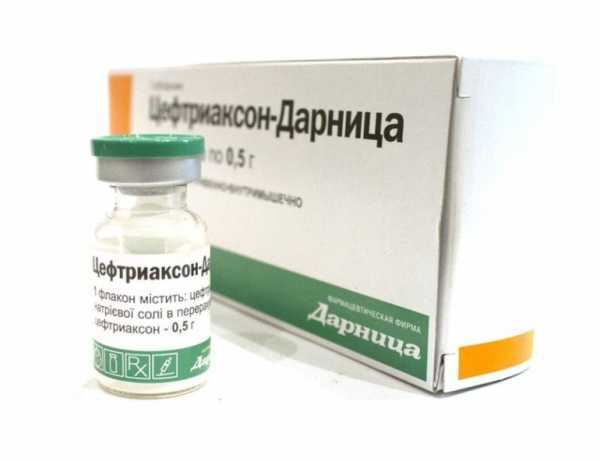
 Постельный режим необходим при выраженном интоксикационном синдроме. Если, несмотря на лечение, у ребенка развился острый бактериальный риносинусит, необходимо начать антибактериальную терапию. Стартовыми антибиотиками являются амоксициллин (Амоксикар, Оспамокс, Флемоксин) либо амоксициллина клавуланат (Амоксиклав, Аугментин, Флемоклав). Возрастная дозировка рассчитывается исходя из веса ребенка. Также препаратами первой линии являются цефалоспорины. В детской практике преимущество отдается пероральным формам: Цефуроксим (Зиннат, Мегасеф), Цефиксим (Цефорал, Супракс). Парентеральные цефалоспорины (Цефтриаксон, Цефотаксим) используются преимущественно в стационарах. Если у ребенка есть аллергия на беталактамные антибиотики (защищенные пенициллины и цефалоспорины), препаратами выбора становятся макролиды: кларитромицин (Клацид, Фромилид, Лекоклар) и джозамицин (Вильпрафен). Другие макролиды (Ровамицин, Спиромицин, Азитромицин) могут применяться в лечении, но эффективность их ниже. Антибактериальный препарат назначает врач. Многие лекарственные средства не рекомендованы к применению в детской практике, например: фторхинолоны (левофлоксацин, офлоксацин, ципрофлоксацин) запрещены к применению у детей, аминогликозиды (гентамицин) — вызывают необратимое снижение слуха. Кроме антибактериальной терапии, для лечения риносинусита применяются препараты, разжижающие отделяемое пазух и улучшающие его отток: Синупрет, Циннабсин, Флюдитек, АЦЦ. Дополнительные методыХирургическое лечение риносинусита в педиатрической практике встречается редко, к помощи пункций прибегают только в случае длительного течения заболевания, без положительной динамики на фоне лечения, либо при подозрении на развитие осложнений. Маленькие размеры пазух, особенности анатомического строения в детском возрасте ограничивают возможность хирургического лечения. У детей чаще применяются различные неинвазивные методы лечения. Что такое неинвазивный метод — это вид терапии, при котором не нарушается целостность органов и тканей. Например, разнообразные способы промывания носа, назальный душ, метод перемещения жидкости по Пройцу. 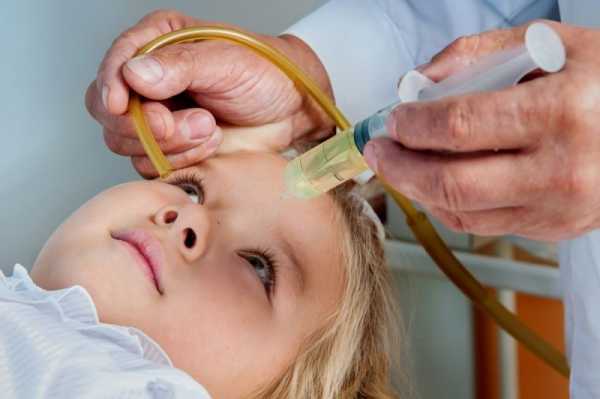 Положение маленького пациента при лечении методом перемещения жидкости по Пройцу (кукушка) Видео в этой статье демонстрирует, как правильно промывать нос ребенку: ЗаключениеТечение риносинусита у детей, его симптомы и лечение зависят от многих факторов, например от возбудителя заболевания, возраста ребенка. При длительной заложенности носа, гнойных выделениях из носа, головной боли, общем тяжелом состоянии ребенка — необходимо обязательно обратиться к врачу. Доктор назначит правильное лечение, выберет подходящий антибактериальный препарат. Отсутствие лечения, неправильная терапия, избыточное назначение антибиотиков приводят к различным неблагоприятным последствиям, развитию осложнений, дисбактериоза, переходу болезни в хроническую форму. larinot.ru Риносинусит что это такое у ребенка — ПростудаСинусит у детей – явление весьма распространенное. Зачастую он появляется как следствие обычного насморка. На фоне ослабшего детского иммунитета инфекция способна довольно легко проникнуть в придаточные пазухи носа. Там она вызывает воспаление, что провоцирует возникновение синусита. Содержание статьи: Клиническая картинаПо продолжительности можно выделить несколько форм заболевания:
Общая клиническая картина воспаления пазух зависит от возраста ребенка. С учетом этого, всех юных больных условно можно разделить на 3 группы:
Течение синусита у малышей имеет некоторые характерные особенности. Они связаны со спецификой детского организма и неполным развитием придаточных пазух. Поскольку в большинстве случаев у этой возрастной группы основные причины заболевания – аденоиды и вирусные инфекции, то синуситы у детей протекают, как правило, бессимптомно. Ведь субъективные признаки воспаления пазух в этом случае выявить затруднительно. В более старшем возрасте, когда все пазухи полностью сформированы, возможны все известные формы синусита. Кроме того, гораздо чаще возникает полисинусит (воспаление нескольких видов околоносовых пазух) и пансинусит (воспаление всех придаточных пазух). При этом моносинусит (воспаление одной пазухи) практически не встречается.
Симптомы воспаления пазух у детейПри таком заболевании как синусит, симптомы у детей зависят, в первую очередь, от характера воспалительного процесса. Родителям особое внимание необходимо уделять следующим признакам:
Симптомы синусита у детей могут несколько различаться. К примеру, боль может ощущаться в различных частях головы. Также важно, острая ли форма заболевания у ребенка или хроническая. При остром синусите признаки имеют более интенсивный характер. В случае хронического воспаления симптомы периодически обостряются. Диагностирование синусита у детейДиагностика воспаления пазух у детей вполне традиционна. Она включает обязательное prostuda.feedjc.org Риносинусит у детей: симптомы и лечениеКогда малыш начинает шмыгать носом, родители стремятся как можно быстрее дать ему сосудосуживающий препарат. Однако не всегда такие медикаменты обеспечивают положительную динамику, некоторые абсолютно бесполезные при лечении. Если развивается риносинусит у детей, применения одних назальных капель недостаточно, поскольку диагноз имеет бактериальную природу. Общие сведения о заболеванииПервым делом стоит уточнить, что характерный недуг характеризует воспаление носовых проходов с дальнейшим формированием очагов слизи в околоносовых пазухах. Поскольку болезнь инфекционная, основная цель лечения в детском возрасте – убить болезнетворных микробов, устранить их воздействие на и без того пораженную слизистую оболочку. Чтобы понимать, о какой патогенной флоре идет речь, в качестве красноречивого примера можно привести повышенную активность стафилококков, стрептококков, грибов, простейших. Такие опасные для здоровья микроорганизмы, проникая в носовые проходы после контакта с носителем инфекции, стремительно размножаются, выпускают в биологические жидкости свои продукты интоксикации. В результате такого патогенного взаимодействия нарушается отделение вязкого секрета, формируются слизистые массы с большой концентрацией вредоносных бактерий. Если не остановить патологический процесс, он продолжает свое развитие, а риносинусит становится хроническим, то есть пожизненным заболеванием. Формы заболеванияРиносинусит – это понятие собирательное, поскольку характеризует затяжной ринит бактериальной флоры. Однако этих сведений недостаточно, чтобы окончательно определиться с диагнозом, преступить к интенсивной терапии. Чтобы уточнить особенности клинической картины и правильно назначить медикаменты, специально предусмотрена классификация риносинусита. Это:
В зависимости от разновидности характерного недуга подбирается схема консервативного лечения. Если своевременно обратить внимание на признаки заболевания, распознать причины его возникновения и правильно организовать диагностику, в скором времени можно смело рассчитывать на окончательное выздоровление маленького ребенка. Провоцирующие факторыПо своему происхождению, риносинусит даже в детском возрасте является осложнением затяжного ринита. Чаще всего прогрессирует после ОРВИ, ОРЗ, других простудных заболеваний и свидетельствует о слабости иммунной системы. Болезнь не из приятных, поскольку у ребенка нарушается носовое дыхание, а у его встревоженных родителей начинаются бессонные ночи. Среди провоцирующих недуг факторов врачи выделяют:
Любое заражение происходит на фоне ослабленного иммунитета. Поэтому такой провоцирующий фактор не стоит исключать из предложенного списка. Если удастся понять, в чем заключаются причины прогрессирующей патологии; сразу станет очевидно, чем лечить ее, и сколько дней. СимптоматикаУспешное лечение риносинусита у детей невозможно без сбора данных анамнеза. О своих жалобах стоит сообщить врачу, чтобы клиническая картина была максимально полной. Каждый организм индивидуальный, может давать свои побочные явления, но обобщенная симптоматика для указанного диагноза имеет следующий вид:
Степень выраженности симптомов полностью зависит от запущенности патологического процесса, особенностей детского организма, врачебных предписаний. Если после начала консервативной терапии общее состояние маленького пациента не улучшится, предстоит внести коррективы в уже существующую схему лечения. Особенности интенсивной терапии
Риноскопия – это осмотр носовой полости, определение реального состояния слизистой оболочки. А вот эндоскопическое исследование уже назначается в осложненных клинических картинах. Методов диагностики несколько, причем все неинвазивные среди них разрешены в детском возрасте, помогают определиться с характерным недугом. После диагностики острого риносинусита у детей начинается лечение. На начальном этапе это преимущественно консервативные методы, дополненные привлечением физиотерапевтических процедур. Если положительная динамика отсутствует на протяжении нескольких недель, показано хирургическое вмешательство и обязательный курс реабилитации. Консервативные методыНачать стоит с того, что схему интенсивной терапии индивидуально определяет участковый педиатр. Предусмотрено сразу несколько фармакологических групп с целенаправленным воздействием на очаг патологии. Самовольное лечение исключено, поскольку с детским организмом опасно устраивать сомнительные эксперименты. Если врач одобрил медикаменты, важна регулярность приема, четкое следование предписанным суточным дозировкам. Итак:
При лечении риносинусита у детей стоит не забывать о системных антибиотических средствах, которые чаще рекомендованы в осложненных клинических картинах, когда местные антибиотики просто не справляются. Это таблетки или суспензия для перорального приема, которые назначаются врачом индивидуально. Хорошо известны такие системные антибиотики, как Аугментин, Флемоксин Солютаб, Амоксициллин. Курс лечения – 5-7 суток. Хирургическое лечениеОперация уместна в тех случаях, когда консервативные методы не оправдали надежд. Радикальное хирургическое решение предусматривает два направления — прокол гайморовой пазухи либо части сегмента околоносовых пазух. Обе процедуры проводятся в стационаре с использованием местного обезболивающего, требуют обязательного реабилитационного периода. Если говорить о более щадящих способах лечения, это однозначно местное применение раствора «Кукушка». Такое промывание носа разрешено в любом возрасте, и маленькие дети – не исключение. Если родители боятся не справиться в домашних условиях, лучше обратиться в дневной стационар и прибегнуть к помощи медсестры. Родителям на заметкуЕсли ребенок заболел простудой или ОРВИ, необходимо вовремя начать консервативное лечение, при этом укреплять ослабленный иммунитет поливитаминными комплексами, натуральными витаминами. Повышенная активность ребенка и постоянное закаливание – еще один способ на пути к безупречному здоровью даже при сезонном авитаминозе, в период массовой эпидемии того же гриппа. Прокол околоносовых пазух должен стать для родителей крайней мерой, как помочь своему крохе. Важно избегать хирургического вмешательства либо выбирать все-таки неинвазивные методы. В остальном, не стоит паниковать, проблема для детского возраста не глобальная, но и запускать ее тоже н стоит. noslor.ru Цитовир-3Неизлечимый насморк может превратиться в риносинусит, что появляется из-за воспаления слизистой оболочки полости носа. Это встречается очень часто. Причинами становится плохая экология, а также незалеченный насморк, которому просто не придали значения. Как происходит развитие болезниДлительный насморк является началом возникновения недуга. Симптомы следующие:
Факторы, способствующие развитию недугаДеформация боковой стенки носа — фактор, который запускает болезнь. В результате секрет застаивается, из-за аномалии он не выходит наружу, поэтому пазухи носа остаются всегда наполненными. Есть другая причина: грибки и бактерии, которые размножаются в пазухах. Причинами являются и бронхиальная астма, аллергический ринит, способствует появлению недуга и слабый иммунитет, он может быть подорван в результате частых болезней, приема лекарств. Формы и стадии риносинусита
Важные моменты, которые стоит учитывать при обсуждении форм риносинусита:
Риносинусит нередко затрагивает разные виды пазух, он бывает двусторонним, односторонним. В катаральном риносинусите появляется значительная отечность слизистой, секрет при этом не выходит. Гнойный риносинусит — это значительное скопление гнойных масс в пазухах, что крайние ухудшает самочувствие ребенка, способствует появлению ярко выраженных головных болей. Главная опасность болезниБез отсутствия должного лечения и диагностики риносинусит перетекает в хроническую форму, что ухудшает общее состояние, снижает слух, обоняние, и это далеко не все последствия. Необходимо сразу обращаться к специалисту, диагностировать, выявлять стадию или состояние малыша, необходимо выявить и форму болезни, что позволит немедленно приступить к эффективному лечению. Лечение риносинусита в детском возрастеОчень важно провести манипуляции, позволяющие секрету уйти из околоносовых пазух и не застаиваться в них. Следует провести очистку, особенно эффективны в этом физиологические растворы, которыми промывают пазухи. Они снижают отечность, убивают патогенную микрофлору, устраняют воспаления. Обычно используют Маример, Аквамарис. Необходимы и другие растворы: Галазолин, Називин, Нафтизин. Они также убивают патогенную микрофлору, плюс, они сужают сосуды, таким образом прекращается повышенная выработка секрета. Хорошо зарекомендовали себя средства на основе фенилэфрина. Есть и некоторые другие не менее действенные препараты. Используют их курсом не более недели, применяются и препараты, обладающие антибиотическим эффектом, но допускается их применение только с разрешения и по назначению врача. Хорошо зарекомендовала себя и терапия с помощью медикаментов: противовоспалительных средств наподобие аспирина и парацетамола, которые снижают боль и понижает температуру. Нередко назначают и антибиотики, а также муколитики, которые разряжают секрет, делают его более жидким, подвижным, в результате чего он активнее выводится из пазухи. И конечно, важно поддерживать иммунитет ребенка, поэтому врачи назначают препараты, стимулирующие его. Это могут быть обычные лечебные отвары трав, фармакологические составы. Прогревание и промывание носаПромывание и прогревание — это эффективные немедикаментозные методы воздействия. Промывание проводится с помощью солевого раствора, его можно приготовить и в домашних условиях. Состав прост: три чайных ложки морской или обычной соли на стакан теплой воды. Делают и раствор с фурацилином, таблетки его также хорошо растворяются в воде. Промывание необходимо частое, не менее 3 раз в сутки. Прогревание подразумевает пребывание в сухом тепле, но нужно исключить высокую температуру у ребенка. Если она есть, то прогревание не подходит. Иногда бывает достаточно приложить к носу специальные мешочки из натуральных тканей, заполненные тёплым сухим песком либо солью. Производители выпускают и лампы, излучающие синий цвет, который благоприятно сказывается на самочувствии, воздействовать светом рекомендуют 15 минут. Эти лампы продаются повсеместно, практически во всех аптеках. Какова бы ни была стадия, но болезнь эффективно поддается лечению, если подходить к делу профессионально и комплексно. Нет ничего страшного в том, чтобы сочетать разные методы воздействия: медикаментозные, в том числе и составы с антибиотиками, гомеопатические средства, прогревание с помощью соли, песка и лампы, укрепление иммунитета, промывание растворами. И конечно, большое внимание уделяется профилактике болезни, чтобы исключить ее возникновение в будущем. Проблема в том, что многие родители считают насморк обычным недугом, который проходит сам под воздействием иммунитета. Но организм многих людей и особенно детей очень чувствителен, тем более, что зачастую состояние ребенка ослаблено из-за неблагоприятных внешних воздействий: экология, стрессы, повышенная нагрузка в школе, наличие аллергенов и прочее. protiv-grippa.com |


 Терапия риносинусита включает использование следующих лекарств:
Терапия риносинусита включает использование следующих лекарств: Чтобы усилить действие медикаментозных препаратов и ускорить выздоровление больного, можно использовать народные методы лечения. Однако их ни в коем случае нельзя применять самостоятельно, следует обязательно все согласовать с лечащим врачом.
Чтобы усилить действие медикаментозных препаратов и ускорить выздоровление больного, можно использовать народные методы лечения. Однако их ни в коем случае нельзя применять самостоятельно, следует обязательно все согласовать с лечащим врачом.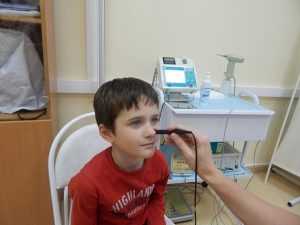 Лечащий врач проводит индивидуальную диагностику с целью определить окончательный диагноз у ребенка. Рентгеноскопия показана не всем малышам, однако УЗИ околоносовых пазух все же предстоит пройти. Такая процедура проводится в условиях стационара, не сопровождается болезненными ощущениями, внутренним дискомфортом.
Лечащий врач проводит индивидуальную диагностику с целью определить окончательный диагноз у ребенка. Рентгеноскопия показана не всем малышам, однако УЗИ околоносовых пазух все же предстоит пройти. Такая процедура проводится в условиях стационара, не сопровождается болезненными ощущениями, внутренним дискомфортом. Специалисты выделяют следующие стадии: острую, подострую, хроническую, рецидивирующую. Острая стадия означает появление симптомов, которые сохраняются в течение 30 дней. Подострая стадия означает сохранение симптомов на срок вплоть до трех месяцев. Если говорить о рецидивирующий стадии, то имеет место периодическое повторение острого периода, но если симптомы наблюдаются свыше 3 месяцев, то можно констатировать, что они перешли в хроническую форму.
Специалисты выделяют следующие стадии: острую, подострую, хроническую, рецидивирующую. Острая стадия означает появление симптомов, которые сохраняются в течение 30 дней. Подострая стадия означает сохранение симптомов на срок вплоть до трех месяцев. Если говорить о рецидивирующий стадии, то имеет место периодическое повторение острого периода, но если симптомы наблюдаются свыше 3 месяцев, то можно констатировать, что они перешли в хроническую форму.