|
656010, Алтайский край, город Барнаул,
ул.Эмилии Алексеевой, 53 корпус 1,39 корпус2
Телефон / Факс: +7 (3852) 22-62-77
[email protected]
|
Реактивный артрит у детей клинические рекомендации
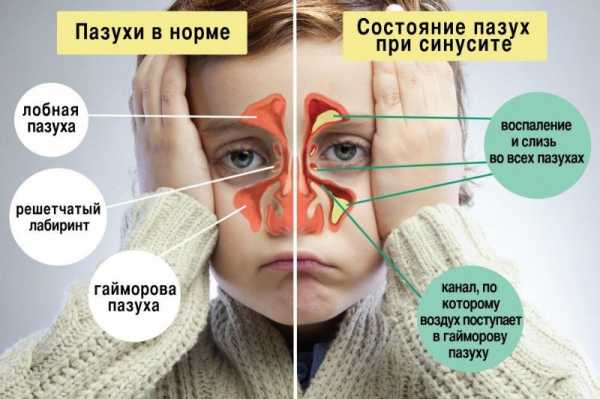
diseases.medelement.com Юношеский артрит > Клинические рекомендации РФ (Россия) > MedElementЖалобы и анамнез При полиартрите могут быть жалобы на потерю массы тела, утреннюю скованность или скованность, которая развивается после состояния покоя и является признаком активного артрита. Скованность может продолжаться часами, иногда весь день. Также дети жалуются на боль и/или припухлость, и/или ограничение движений в суставах, нарушение походки; при полиартрите может быть повышение температуры тела до 38С, слабость, усталость; при РФ-негативном полиартрите – нарушение роста. При поражении глаз дети могут предъявлять жалобы на раздражение глаз и болевой синдром, снижение и (или) затуманивание зрения, появление плавающих пятен перед глазами, покраснение глаз, светобоязнь, слезотечение. Но чаще всего при поражении глаз (увеите) жалоб либо нет, либо родители обращают внимание на то, что зрачок у ребенка деформировался, и он натыкается на предметы, что связано со снижением остроты зрения. Как правило, увеит протекает бессимптомно. Хронический увеит развивается примерно у 15% пациентов с РФ-негативным полиартритом и 20% - с олигоартритом. Увеит ассоциируется с дебютом заболевания в раннем возрасте и наличием антинуклеарного фактора (АНФ). По локализации увеит может быть передним (ирит, передний циклит, иридоциклит) — воспаление радужной оболочки и (или) цилиарного тела; периферическим (задний циклит) с вовлечением цилиарного тела, периферических отделов собственно сосудистой оболочки; задним (хориоидит, хориоретинит) — воспаление собственно сосудистой оболочки. Также может развиться панувеит. В зависимости от течения увеит может быть острым, подострым и хроническим (вялотекущий или рецидивирующий). В зависимости от числа пораженных глаз – односторонним и двусторонним.• Рекомендуется провести анализ гинекологического и акушерского анамнеза матери [2, 3, 4, 5]. Уровень достоверности доказательств D Комментарии: выяснение наличия урогенитальных и других инфекций, которые могут быть триггерами ЮА у ребенка до и во время беременности (хламидийной, микоплазменной, цитомегаловирусной, герпетической, вируса Эпштейна-Барр и др.). Данные о течение предыдущих беременностей. Необходимо выяснить, имели ли место внутриутробная гибель плода, хроническое невынашивание беременности, преждевременные роды, первичное или вторичное бесплодие. Все эти патологии могут быть следствием внутриутробного инфицирования плода, в частности вирусной и бактериальной инфекцией. Данные о течении настоящей беременности (вредности, с которыми мать имела дело во время беременности, гестозы первой и второй половины, угрозы прерывания на ранних и поздних сроках, анемия беременных, перенесенные заболевания во время беременности). Данные о течение родов (своевременность родов, длительность безводного промежутка, длительность первого и второго периодов родов, характер околоплодных вод, своевременность отделения плаценты и ее качество). • Рекомендуется провести анализ анамнеза жизни ребенка [2, 3, 4, 5]. Уровень достоверности доказательств D Комментарии: особое внимание необходимо обратить на клинические проявления инфекций: конъюнктивит, омфалит, баланит, баланопостит, инфицированные синехии крайней плоти (у мальчиков), цистит, вульвовагинит, вульвит, бессимптомная лейкоцитурия, дизурические явления, цистит (у девочек), частые отиты, бронхиты, пневмонии, наличие герпетических высыпаний на лице, частые острые респираторные инфекции (ОРИ), кишечные инфекции. Необходимо выяснить наличие аллергических реакций, реакций на профилактические прививки, а также наличие животных и птиц в доме. • Рекомендуется провести анализ наследственного анамнеза [2, 3, 4, 5]. Уровень достоверности доказательств D Комментарии: необходимо выявить наличие родственников с ревматическими болезнями (ревматоидным артритом, острой ревматической лихорадкой, системной красной волчанкой, дерматомиозитом, склеродермией и др.), болезнями, ассоциированными с HLA В27 (болезнь Рейтера, болезнь Бехтерева, болезнь Крона, язвенный колит, псориатическая артропатия), псориазом и увеитом. Уровень достоверности доказательств D Комментарии: необходимо выяснить, что предшествовало развитию болезни (травма, ОРИ, бактериальная инфекция, прививка, инсоляция, психологическая травма, урогенитальная, кишечная инфекция, конъюнктивит, бронхолегочная инфекция, отит), получал ли пациент антибактериальные препараты, какие и в каком количестве. Оценить характер дебюта (острый или подострый, с поражением или без поражения глаз). Физикальное обследование • Рекомендуется провести оценку общего состояния [2, 3, 4, 5]. Уровень достоверности доказательств D Комментарии: общее состояние, как правило, средней тяжести, иногда тяжелое, в периоды ремиссии – удовлетворительное. Часто пациенты отмечают утреннюю скованность, которая может длиться несколько часов, дети не могут ходить и себя обслуживать. У пациентов с полиартритом на высоте лихорадки может отмечаться нарастание болевого синдрома в суставах и мышцах. При снижении температуры тела самочувствие нормализуется, ребенок становится активным. Уровень достоверности доказательств D Комментарии: При олигоартрите первые 6 мес. болезни характеризуются воспалительными изменениями в 4-х и менее суставах. У ребенка отсутствуют внесуставные проявления, за исключением хронического увеита. Поражаются преимущественно суставы нижних конечностей – коленные (у 89%), голеностопные (у 36%), мелкие суставы пальцев рук и стоп (у 6%). Локтевые, тазобедренные, лучезапястные, челюстно-височные суставы поражаются у 3% пациентов. У 50% развивается моноартрит с поражением коленного сустава. Суставы при олигоартрите, как правило, припухшие, теплые, но не очень болезненные и никогда не бывают гиперемированы. При РФ-негативном полиартрите наиболее часто поражаются коленные, лучезапястные, голеностопные и мелкие суставы кистей рук и стоп как в дебюте заболевания, так и на всем протяжении болезни. Наиболее часто поражаются 2 и 3 метакарпофаланговые и проксимальные межфаланговые суставы. Дистальные межфаланговые суставы у детей в начале болезни поражаются крайне редко. Височно-нижнечелюстные суставы при РФ-негативном полиартрите поражаются значительно чаще, чем при РФ-позитивном полиартрите, формируется «птичья» челюсть. Шейный отдел позвоночника в дебюте РФ-негативного полиартрита поражается редко, но с течением заболевания наблюдается ограничение движений (разгибания) в шейном отделе позвоночника. На поздних стадиях может развиться анкилоз апофизиальных суставов 2 и 3 позвонков. При РФ-негативном полиартрите число пораженных суставов меньше, а характер суставного синдрома более асимметричный, чем при РФ-позитивном полиартрите; запястья и мелкие суставы кистей рук поражаются реже; тазобедренные суставы в дебюте вовлекаются в процесс у 20% пациентов; с течением болезни деструктивные изменения в них прогрессируют. При РФ-негативном полиартрите более выражено нарушение роста, чем при РФ-позитивном. У некоторых больных РФ-негативным полиартритом отсутствует выпот в суставах и гипертрофия синовиальной оболочки, в то же время у этих пациентов прогрессируют контрактуры в суставах, что сопровождается повышением лабораторных показателей воспаления. Этот вид полиартрита получил название «сухой синовит». При РФ-позитивном полиартрите поражаются крупные и мелкие суставы верхних и нижних конечностей, шейный отдел позвоночника, височно-нижнечелюстные суставы. Типично развитие симметричного артрита с поражением пястно-фаланговых и межфаланговых суставов, суставов запястья, мелких суставов стоп и проксимальных межфаланговых суставов стоп. В отличие от РФ-негативного полиартрита, при РФ позитивном полиартрите при поражении височно-нижнечелюстных суставов не развивается микрогнатия из-из более позднего дебюта. В лучезапястных суставах очень быстро развивается нарушение функции и деформации: ульнарная девиация запястья и метакарпофаланговых суставов, деформация по типу «бутоньерки» и «шеи лебедя» в пальцах рук. Также развиваются деформации в суставах ног: hallus valgus – деформация в первых метататарзофаланговых суставах, деформации по типу камертона и др. • Рекомендуется проверить объем пассивных и активных движений в суставах [2, 3, 4, 5]. Уровень достоверности доказательств D Комментарии: оценка подвижности суставов: в случае отсутствия болезненности в суставах при обычной амплитуде движений необходимо оценить появление боли (защитного напряжения мышц, сопротивления) при максимальной амплитуде движений. Оценивают симметричность движений: - Шейный отдел позвоночника. Попросить: забросить голову назад (разгибание в норме – 50-60°), достать подбородком до грудины (сгибание в норме – 45°), повернуть голову вправо, влево (ротация в норме – 60-80°), положить голову на правое и левое плечо (в норме боковое сгибание – 40°). - Челюстно-височные суставы. Попросить: открыть рот, выдвинуть вперед и назад нижнюю челюсть, произвести боковые движения нижней челюстью из стороны в сторону. - Плечевые суставы. Попросить: поднять руки через стороны вверх, достать правое и левое ухо через затылок, достать правую и левую лопатку противоположной кистью сзади, снять самостоятельно рубашку, майку, причесаться. - Локтевые суставы. Попросить: положить кисти на плечи (в норме угол сгибания не более 20°), разогнуть руку в локтевом суставе (в норме – не менее 180°), проверить пронацию и супинацию (в норме – 90°). - Лучезапястные суставы. Проверить: тыльное сгибание (в норме – 70°), ладонное сгибание (в норме – 90°). - Мелкие суставы кистей рук. Попросить: собрать пальцы в кулак (кулак должен быть плотным), снять самостоятельно носки и колготки, расстегнуть и застегнуть пуговицы. - В норме пальцы легко касаются ладони. - Тазобедренные суставы: Проверить: отведение (в норме – не менее 140°), приведение (должен коснуться бедрами и коленями груди), ротация наружная и внутренняя (в норме – не менее 40-45°). - Проба на внутреннюю ротацию в тазобедренных суставах. При этом ребёнок лежит на спине с согнутыми под углом 90° тазобедренными и коленными суставами. Держа колени вместе, поворачивают голени кнаружи. - Почти при всех заболеваниях тазобедренных суставов в первую очередь изменяется внутренняя ротация. - Коленные суставы. Попросить: согнуть ноги в коленных суставах (должен достать пяткой до ягодицы), сесть на колени и опустить ягодицы на пятки, разогнуть коленные суставы (в норме –180°), присесть на корточки. - Проверить симптом баллотации надколенника. - Нижние конечности сгибают в коленных суставах. Обычно касание пятками ягодиц происходит без труда. Максимально разгибают нижние конечности в коленных суставах в положении ребёнка на спине. - Суставы стоп, голеностопные суставы. Проверить: тыльное сгибание (в норме – 45°), подошвенное разгибание (в норме – 20°), супинация (в норме поворот стопы внутрь – 30°), пронация (в норме поворот стопы кнаружи – 20°). Попросить: встать на цыпочки и пройти, встать на пятки и пройти (в норме ребенок должен сделать это без затруднений). Наблюдают за асимметрией при перемещении лодыжек в разных направлениях. Заметное ограничение сгибания выявляют обычно без затруднений, даже при отсутствии видимой припухлости суставов. • Рекомендуется оценить походку [2, 3, 4, 5]. Уровень достоверности доказательств D Комментарии: Варианты походки: - с быстрым переносом массы тела с больной ноги на здоровую (поражение коленных, тазобедренных суставов, стоп). Больной встает на всю стопу или носок (поражение пятки), - «утиная» – переваливающаяся (двустороннее поражение тазобедренных суставов). Наблюдение за походкой при ходьбе и беге: хромота у пациента – это важный диагностический ключ для выявления боли или скованности. Указания родителей на наличие хромоты обычно бывают верными, даже если у ребёнка на момент осмотра хромоты нет. Уровень достоверности доказательств D Комментарии: повышение температуры тела не характерно для ЮИА без системных проявлений. Однако лихорадка может наблюдаться при полиартикулярном ЮИА, особенно при РФ-позитивном полиартрите. Температура, как правило, субфебрильная, редко фебрильная. Уровень достоверности доказательств D Комментарии: высыпания не характерны для ЮИА без системных проявлений. Могут быть выявлены ревматоидные узелки. Наиболее часто они выявляются при РФ-позитивном полиартрите (у 30% пациентов). Подкожные узелки при РФ-негативном полиартрите возникают редко меньше чем у 1% пациентов. Узелки обычно локализуются дистальнее олекранона и других костных выступов, в зоне давления. Узелки при пальпации подвижные, безболезненные, но надавливание может вызвать боль. Ревматоидные узелки – факторы неблагоприятного прогноза у пациентов с РФ-позитивным полиартритом. Иногда узелки бывают следствием лечения метотрексатом (МТ). В этом случае они множественные, развиваются в короткое время; локализуются на руках и быстро исчезают при прекращении лечения МТ. Ревматоидные узелки необходимо дифференцировать с подкожными узелками при острой ревматической лихорадке, которые меньше в размере и не ассоциируются с хроническим артритом. Кожный васкулит очень редкое проявление ЮИА без системных проявлений и чаще всего развивается у детей старшего возраста с РФ-позитивным полиартритом. Уровень достоверности доказательств D Комментарии: для ЮА характерны слабость мышц вокруг пораженных суставов, атрофия и укорочение мышц и сухожилий, что приводит к развитию сгибательных контрактур. Для РФ-негативного полиартрита характерно развитие тотальной амиотрофии, особенно в случае дебюта заболевания в возрасте до 3-х лет. При ЮА также может развиться неспецифический миозит, который сопровождается мышечной слабостью. У миозита нет типичной локализации, он характеризуется периваскулитом и лимфоцитарными инфильтратами (лимфоррагии), при этом уровни ферментов мышечного распада не повышены (АЛТ, АСТ, КФК, ЛДГ). Уровень достоверности доказательств D Комментарии: лимфаденопатия не характерна для ЮИА без системных проявлений, но может наблюдаться при РФ-негативном полиартрите. В большинстве случаев выявляется увеличение практически всех групп лимфатических узлов до 1,5−2 см в диаметре. Лимфатические узлы, как правило, подвижные, безболезненные, не спаянные между собой и с подлежащими тканями, мягко- или плотноэластической консистенции. Уровень достоверности доказательств D Комментарии: поражение сердца крайне редко развивается при олигоартрите и РФ-негативном полиартрите. При РФ-позитивном полиартрите редко, но может поражаться аортальный клапан. Развивается аортальная недостаточность, возможно и острая сердечная недостаточность. Как правило, поражение сердца манифестирует через 4-17 лет после дебюта РФ-позитивного полиартрита, но патологические шумы могут выслушиваться уже через год после его дебюта. Уровень достоверности доказательств D Комментарии: поражение легких у детей с олигоартритом и РФ-негативным полиартритом наблюдается редко. При РФ-позитивном полиартрите поражение легких также редкое проявление, но может протекать в двух вариантах. Могут развиться лимфоидный интерстициальный пневмонит или облитерирующий бронхиолит. Проявления поражения легких могут развиться в возрасте через 10-20 лет после дебюта ЮИА. Симптомы поражения легких: тахипноэ, диспноэ, непродуктивный кашель, лихорадка. При аускультации выслушиваются крепитация. Уровень достоверности доказательств D Комментарии: увеличение печени и селезенки чаще наблюдается при РФ-позитивном полиартрите. Для других вариантов ЮА – не характерно. Значительное увеличение селезенки, сопровождающееся нейтропенией и инфекциями характерно для синдрома Фелти, который у детей развивается очень редко. Прогрессирующее увеличение размеров печени характерно для вторичного амилоидоза. Уровень достоверности доказательств D Комментарии: заболевания, которые необходимо исключить в случае развития моноартрита: артрит, ассоциированный с энтезитом, псориатический артрит, септический артрит, онкологические заболевания, лейкоз, нейробластома, гемофилия, травма, семейная средиземноморская лихорадка другие периодические лихорадки; вилонодулярный синовит, саркоидоз. Заболевания, которые следует исключить до установления диагноза олиго- и полиартрита: острую ревматическую лихорадку, реактивные артриты (после перенесенных инфекций – иерсиниоз, шигеллез, сальмонеллез, хламидиоз, токсоплазмоз, токсокарроз), септический артрит, системную красную волчанку, смешанное заболевание соединительной ткани, системную склеродермию, ювенильный дерматополимиозит, геморрагический васкулит (болезнь Шёнляйна-Геноха), хронический неспецифический язвенный колит, болезнь Крона, туберкулез, болезнь Лайма (системный клещевой боррелиоз), вирусные артриты (герпетическую, цитгомегаловирусную инфекцию, гепатиты В и С), гипертрофическую остеоартропатию (синдром Мари-Бамбергера), гемофилию, лейкозы, неопластические процессы, нейробластому, саркому, остеоидную остеому, доброкачественные и злокачественные опухоли суставов и мягких тканей, гипотиреоз, аутовоспалительные синдромы. Обследование пациентов с подозрением на ЮА Обследование детей с целью проведения дифференциальной диагностики значительно шире, чем обследование пациентов с уже установленным диагнозом. Необходимо провести определенные лабораторные тесты и инструментальные исследования.Лабораторная диагностика • Рекомендуется проведение клинического анализа крови всем пациентам для установления диагноза [2, 3, 4, 5]. Уровень достоверности доказательств D Комментарии: при олигоартрите изменения показателей периферической крови, как правило, не выявляются, но может быть повышение СОЭ, уровень гемоглобина, число лейкоцитов и тромбоцитов – в пределах нормы; при полиартрите - нормальное или умеренно повышенное число лейкоцитов с нейтрофильным сдвигом влево, повышение СОЭ (до 100 мм/ч, иногда выше), редко гипохромная анемия, редко тромбоцитоз (>500 × 10⁹/л). Картина клинического анализа крови не является специфичной для ЮА, следовательно, дифференциально-диагностический поиск должен продолжаться. Уровень достоверности доказательств D Комментарии: Для ЮА характерны изменения в системе гемостаза по типу гиперкоагуляции. Уровень достоверности доказательств D Комментарии: определяются концентрации общего белка, альбумина, общего билирубина (прямая, непрямая фракции), креатинина, мочевины, мочевой кислоты, аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ), лактатдегидрогеназы (ЛДГ), креатинфосфокиназы (КФК), электролитов, триглицеридов, ферритина. При все показатели должны быть в пределах нормальных значений. Повышение показателей функции почек и/или печени может следствием токсического воздействия лекарственных препаратов или проявлением других ревматических и неревматических болезней. Уровень достоверности доказательств D Комментарии: определяются концентрации иммуноглобулинов (Ig) G, A, M, С-реактивного белка, ревматоидного фактора, общего комплемента, антистрептолизина О, антинуклеарного фактора (АНФ), антител к двуспиральной ДНК, антител к циклическому цитруллиннированному пептиду (АЦЦП), антител к цитоплазме нейтрофилов (ANCA), SLc70 и HLA-B27. Концентрация СРБ при олигоартрите нормальная или повышенная; при полиартрите - высокая. Концентрации IgМ, IgG при олигоартрите и РФ-негативном полиартрите нормальные или незначительно повышены. Ревматоидный фактор значительно повышен при РФ-позитивном полиартрите. Выявляется, как правило IgM РФ в высоком титре. Также может выявляться IgA РФ. Выявление только IgA РФ или в сочетании с IgM РФ ассоциируется с высокой активностью болезни, выраженной функциональной недостаточностью, сужением суставных щелей и формированием эрозий суставных поверхностей. АЦЦП выявляются только у пациентов с полиартритом в дебюте заболевания. Частота выявления АЦЦП составляет 57-90% у пациентов с РФ-позитивным полиартритом и у 17% - с РФ-негативным полиартритом. Как и у взрослых, АЦЦП ассоциируются с DR4 антигеном и развитием эрозий. АНФ выявляется у 50% пациентов с РФ- негативным полиартритом, как правило, в низких титрах – 1 : 80 – 1 : 640. Наличие АНФ при РФ-негативном полиартрите ассоциируется с ранним дебютом заболевания, чаще у девочек, развитием асимметричного артрита и высоким риском развития увеита. При РФ-позитивном полиартрите АНФ выявляется у 80% пациентов. При олигоартрите АНФ выявляется у 65-85% пациентов, в основном у девочек с увеитом. Уровень комплемента нормальный или повышен. Антитела к двуспиральной ДНК, ANCA, SLc70; HLA-B27– отрицательные. Уровень достоверности доказательств D Комментарий: проводится всем пациентам для дифференциальной диагностики с болезнями почек и исключения других ревматических, неревматических болезней и ятрогенных осложнений. При ЮА, как правило, изменений нет. Микро- макрогематурия может быть следствием токсического влияния нестероидных противовоспалительных препаратов (НПВП) и иммунодепрессантов на почки; протеинурия может быть проявлением амилоидоза почек. • Рекомендуется проведение молекулярно-генетических исследований крови пациентам с лихорадкой, сыпью, увеитом, а также детям с ранним началом и нетипичным течением болезни [2, 3, 4, 5]. Уровень достоверности доказательств D Комментарии: исследования проводятся для дифференциальной диагностики с моногенными аутовоспалительными синдромами. Определяются мутации генов, отвечающих за развитие семейной средиземноморской лихорадки (FMF), периодического синдрома, ассоциированного с мутацией рецептора фактора некроза опухолей (TRAPS), мевалоновой ацидурии (MKD), семейного холодового аутовоспалительного синдрома (FCAS), синдрома Макла-Уэлса (MWS), синдрома CINCA/NOMID, синдрома PFAPA. Уровень достоверности доказательств D Комментарии: проводится для дифференциальной диагностики с острым воспалительным ответом (сепсисом). При ЮА без инфекционных осложнений прокальцитониновый тест – отрицательный. При остром воспалительном ответе значение будет высоким. Уровень достоверности доказательств D Комментарии: проводится пациентам, часто болеющим вирусными, гнойными бактериальными инфекциями, в том числе оппортунистическими инфекциями, для дифференциальной диагностики с иммунодефицитными состояниями. Специфических изменений при ЮА нет. Уровень достоверности доказательств D Комментарии: проводится всем пациентам для исключения инфицированности микобактериями туберкулеза и для проведения дифференциальной диагностики с туберкулезом костей при моноартикулярном или олигоартикулярном варианте суставного синдрома. Уровень достоверности доказательств D Комментарии: проводится всем пациентам для дифференциальной диагностики с кишечными, микоплазменными и хламидийными инфекциями. Уровень достоверности доказательств D Комментарии: проводится пациентам, у которых есть анамнестические данные о походе в лес, проживании в районах, эндемичных по распространению клеща, укусе клеща, для дифференциальной диагностики с боррелиозом. Уровень достоверности доказательств D Комментарии: проводится пациентам, у которых есть данные о наличии контакта с животными, для дифферен& diseases.medelement.com Реактивный артрит у детей клинические рекомендации — Детки-конфеткиСодержание статьи Содержание статьи: Ревматоидный артрит: патогенез и этиологияРевматоидный артрит относится к аутоиммунным заболеваниям, при которых в соединительной хрящевой ткани происходит воспалительный процесс, и поражаются суставы. Данные статистики утверждают, что недугом на земном шаре страдает 1% всего населения, а это – ни много ни мало – 58 миллионов человек. Патогенез заболевания ревматоидного артрита стоит рассмотреть подробнее. Этиология заболеванияСегодня этиология ремватоидного артрита еще до конца не выяснена. Однако существует два варианта возникновения заболевания:
Наследственные причины обусловлены генетической предрасположенностью пациента к поражению иммунной системы организма. Доказана прямая связь между появлением заболевания и наличием у больного особых антигенов HLA. Кроме того что они разрушают иммунитет, эти антигены изменяют нормальную реакцию организма на инфекционных агентов. HLA блокируют защитную систему организма, его иммунную способность к сопротивлению и позволяют болезни «поселиться» в теле. За подтверждение гипотезы генетической предрасположенности к развитию патологии выступает тот факт, что ревматоидный артрит нередко наблюдается среди близких родственников и близнецов. Инфекционная этиология. Современная медицина владеет данными о нескольких инфекционных агентах, которые могут спровоцировать появление ревматоидного артрита. Ими являются вирусы:
И этот список не полный. Сегодня медики активно обсуждают роль микробактерий в развитии патологии. Микробактерии способны экспрессировать стрессорные белки, которые являются возбудителями ревматоидного артрита. В группу риска артрита входят следующие категории людей:
ПатогенезВ основе патогенеза ревматоидного артрита заложены аутоиммунные процессы, нарушенные на генетическом уровне. Сначала повреждается суставная оболочка, затем болезнь приобретает полиферативный характер. Далее начинаются повреждения и деформации хрящевой и костной ткани. В синовиальной жидкости при этом увеличивается концентрация продуктов деградации коллагена. Влияние данных факторов приводит к образованию иммунных комплексов. После этого deti.medicalfirst.ru Реактивные артриты – подходы к диагностике | Кроткова И.Ф., Эбзеева Е.Ю.Острые артриты, связанные с инфекциями организма, условно можно разделить на 2 группы: инфекционные артриты и реактивные артриты (РеА). Принципиально эти заболевания отличаются друг от друга наличием или отсутствием инфекции в полости сустава. Если при инфекционных артритах бактериальный агент проникает в полость сустава гематогенным или лимфогенным путем, то при РеА жизнеспособных микроорганизмов в полости сустава найти не удается. Термин «реактивный артрит» появился в 1969 г., когда P. Ahvonen, S. Sievers и K. Aho описали артрит, развившийся у больного с иерсиниозной инфекцией и характеризовавшийся развитием «стерильного» синовита. К РеА стали относить все артриты, хронологически связанные с какой-либо инфекцией, при этом в синовиальной жидкости пораженных суставов микроорганизмы не выявлялись. Связь артрита с предшествующей инфекцией подтверждается путем тщательного сбора анамнеза, клиническими проявлениями артрита, определением возбудителя, а также обнаружением высоких титров антител к нему в крови. Участие инфекции в реализации РеА находит свое подтверждение в выявлении антител к хламидийной и кишечной инфекции, частом обнаружении воспалительных изменений в кишечнике или урогенитальной сфере, их связи с обострением или хронизацией суставного процесса, а также в положительном эффекте антибиотиков в лечении артрита. Предрасполагающим фактором развития РеА является HLA-B27, который выявляется у 50–70% больных. Имеются сведения о том, что HLA-B27 повышает восприимчивость организма к артритогенным микробам и определяет характер течения заболевания. Существует несколько гипотез, объясняющих патогенетическую роль HLA-B27 в развитии РеА. HLA-B27 является рецептором для микробов и способствует их диссеминации в различные ткани организма; РеА участвует в клеточных реакциях, связывая пептиды микробных клеток, и представляет их цитотоксическим Т-лимфоцитам. Между пептидами микробов, пептидами HLA-B27 и тканями организма имеются общие перекрестно-реагирующие антигены, в результате чего иммунный ответ направлен против как внешнего агента, так и собственных тканей. HLA-B27 – антигенпрезентирующая молекула, способная представлять артритогенные пептиды цитотоксическим CD8 Т-лимфоцитам. Объектом лизиса при этом, вероятно, являются хондроциты, локализующиеся как в хрящевой ткани, так и в энтезисах, где также развивается воспалительный процесс. По мнению Y. Sobao et al. (1999), для некоторых бактерий (Yersinia, Salmonella) наличие HLA-B27 является фактором, существенно облегчающим их инвазию в клетки синовиальной оболочки. РеА входит в группу серонегативных спондилоартритов и отвечает критериям Европейской группы по изучению спондилоартритов (ESSG). Наиболее характерные признаки РеА: 1. Дебют болезни – до 30–40 лет. 2. Наличие хронологической связи артрита с предшествующей инфекцией кишечника (диарея), урогенитальной инфекцией, конъюнктивитом. 3. Острое начало заболевания. 4. Ограниченное число пораженных суставов (моноолигоартрит). 5. Асимметричность поражения осевого скелета и суставов. 6. Вовлечение сухожильно-связочного аппарата. 7. Наличие признаков системного воспаления (кожа, слизистые оболочки, внутренние органы, глаза). 8. Серонегативность по ревматоидному фактору. 9. Бактериологическое или серологическое доказательство инфекции. 10. Наличие случаев серонегативных спондилоартропатий в семье или положительный HLA-B27. 11. Относительно доброкачественное течение заболевания с полным обратным развитием воспаления, но не исключены рецидивы и хронизация патологического процесса. Приводим клинический случай наблюдения больного РеА. Пациент К., 36 лет, находился на обследовании и лечении в кардиологическом отделении ЦКБ № 1 ОАО «РЖД». Причины госпитализации – артрит коленных суставов, лихорадка с ознобами и общее недомогание. Из анамнеза известно, что впервые боли в левом коленном суставе появились в 2000 г. По поводу артрита левого коленного сустава больной был обследован в условиях стационара. Проводилась диагностическая артроскопия, выявлен синовит. Заключительный диагноз: РеА на фоне хламидийной инфекции. Больной длительно получал лечение антибиотиками, сульфасалазином с положительным эффектом. В последующие годы рецидива суставного синдрома не было, чувствовал себя вполне удовлетворительно. Медицинской документации, относящейся к тому периоду, представлено не было, вся информация – исключительно со слов пациента. Из анамнеза известно, что с 14 лет страдает псориазом волосистой части головы и ногтей. Ухудшение состояния отметил с начала октября 2012 г., когда после возвращения из отпуска появились боли в правом верхнечелюстном суставе (не мог открывать рот и пережевывать пищу), тянущие боли в спине, усиливающиеся при наклонах, повышение температуры тела до субфебрильных цифр. Несколько дней спустя температура тела повысилась до 39°С, возникла боль в правом коленном суставе с отеком, локальной гипертермией и уменьшением объема движений в нем. По поводу артрита коленного сустава лечился амбулаторно, получал антибиотики, нестероидные противовоспалительные препараты (НПВП) внутрь, в/м и местно в виде гелей и мазей. В связи с отсутствием эффекта от проводимого лечения, появлением «летучих» суставных болей (правый лучевой сустав, левый тазобедренный, левый плечевой) и сохраняющейся лихорадкой госпитализирован в стационар. При поступлении в стационар состояние средней тяжести, обусловленное 2 ведущими клиническими синдромами: суставным и интоксикационным. Суставной синдром представлен артритом коленных суставов, более выраженным справа, артралгиями в левом тазобедренном суставе. Интоксикационный синдром проявлялся эпизодами повышения температуры тела до 39°С, преимущественно во 2-й половине дня, с ознобами и общей слабостью. Объективный статус: кожные покровы нормальной окраски и влажности. Коленные суставы увеличены в объеме, больше правый, гипертермия правого коленного сустава, отечность, ахиллобурсит и подошвенный фасциит слева. Периферических отеков нет. В легких дыхание проводится во все отделы, хрипов не выслушивается, ЧД – 16/мин. Тоны сердца приглушены, ритмичны, шумов нет, АД – 125 и 80 мм рт. ст., ЧСС – 96–100/мин. Живот мягкий, при пальпации безболезненный, печень и селезенка не увеличены. Мочеиспускание свободное, безболезненное. Стул ежедневный, нормально оформленный. При лабораторном исследовании установлено повышение неспецифических воспалительных тестов (лейкоциты –15 тыс., СОЭ – 64 мм/ч, С-реактивный белок – 103,7 мг/л, фибриноген – 9,3 г/л) и иммуновоспалительных маркеров (циркулирующий иммунный комплекс – 0,20 Ед., IgG – 17,3, фибриноген – 9,5). С учетом выраженных явлений артрита, лихорадки, лейкоцитоза на начальном этапе диагностического поиска была проведена пункция правого коленного сустава с последующим изучением синовиальной жидкости, что позволило исключить гнойный характер процесса. Это означало, что суставной процесс носит, скорее всего, иммуновоспалительный характер и требует проведения дифференциальной диагностики между серопозитивными артритами и серонегативными артропатиями. Отрицательный ревматоидный фактор, отрицательный результат исследования крови на антитела к циклическому цитруллинированному пептиду позволили исключить ревматоидный артрит. В то же время обнаружение положительного НLА-В27, особенности клинической картины (асимметричные артриты средних суставов нижних конечностей) подтверждали наличие у больного серонегативной спондилоартропатии. В пользу данного диагноза свидетельствовали и имеющиеся у больного энтезиты, подошвенный фасциит, ахиллодония. При рентгенографии и МРТ костей таза выявлен асимметричный неэрозивный сакроилеит. В первую очередь отрабатывались 2 диагностические версии: псориатическая артропатия (псориаз с 14 лет) и РеА. При последовательном изучении результатов серологических исследований крови на микроорганизмы были получены положительные, диагностически значимые титры на иерсиниоз с увеличением титра антител в повторных исследованиях (антитела к возбудителю иерсиниоза, серотип О9 1:100–1:800–1:1600). Клинические, рентгенологические, лабораторные, серологические данные соответствовали диагнозу РеА, что подтверждалось дополнительной информацией из анамнеза: во время отдыха на Кипре в начале октября у больного отмечалось в течение нескольких дней расстройство стула, которое он связал с погрешностями в диете. С момента поступления в стационар больному проводилась противовоспалительная терапия НПВП: диклофенак в/м по 100 мг/сут. При установлении окончательного диагноза (РеА) была назначена комбинированная антибактериальная терапия доксициклином 200 мг/сут и ципрофлоксацином 400 мг/сут. В связи с высокой активностью иммуновоспалительного процесса препаратом базисной терапии был выбран сульфасалазин 2 г/сут. На фоне терапии была отмечена явная положительная динамика: нормализовалась температура тела, уменьшились проявления суставного синдрома, в лабораторных показателях – регресс признаков активного инфекционного процесса в виде снижения титра антител к иерсиниям до 1:25. Больной был выписан с рекомендациями продолжить лечение в амбулаторных условиях, т. к. процесс лечения РеА предполагает длительное применение антибиотиков (до 30 дней) и иммуносупрессии (в данном случае сульфасалазина) не менее 6 мес. под тщательным контролем лабораторных показателей. Основными направлениями лечения РеА являются эрадикация инфекционного агента в кишечнике или урогенитальном тракте и подавление воспалительного процесса в суставах и других органах. Санация очага инфекции представляет большие трудности, что связано с внутриклеточным персистированием микроорганизмов. Рациональная антибактериальная терапия предполагает использование оптимальных доз препаратов и их длительное (около 4 нед.) применение. Своевременное назначение антибиотиков при РеА укорачивает длительность суставной атаки и может предотвратить рецидив артрита. Течение и исходы РеА тесно связаны с эволюцией очага инфекции и особенностями триггерного фактора. Согласно литературным данным, изучение длительного прогноза РеА, прослеженного на протяжении 10–20 лет, показало, что наиболее высокий процент выздоровления наблюдается при РеА иерсинеозной и сальмонеллезной природы, тогда как при хламидийном артрите выздоровление происходит у 30% больных, а при шигеллезном – только у 20%. www.rmj.ru Реактивный артритРеактивные артриты — воспалительные заболевания суставов, развивающиеся после определенных видов инфекций (чаще всего урогенитальных или кишечных).Для реактивных артритов характерны асимметричный олигоартрит с преимущественным поражением суставов нижних конечностей, спондилит, энтезопатии, тендинит, теносиновит, остеит и поражение слизистых оболочек.
Клинические признаки и симптомыКлиническая картина независимо от этиологических факторов однотипна, К общим признакам относятся молодой возраст (20—40 лет), развитие артрита во время инфекции или в течение 2 недель — 2 месяцев после стихания острых проявлений. В этом случае выявление связи с инфекцией затруднено. Только у некоторых пациентов урогенитальная инфекция протекает остро, с выраженными гнойными выделениями из уретры и болезненностью при мочеиспускании, у большинства проявляется только скудными слизистыми или слизисто-гнойными выделениями из уретры и минимальной лейкоцитурией.Начало артрита, как правило, острое, с припухлостью, гипертермией кожи над суставами, болезненностью суставов, лихорадкой, лейкоцитозом, увеличением СОЭ. Поражение суставов обычно асимметричное. У большинства пациентов преимущественно поражаются суставы нижних конечностей (коленные, голеностопные, мелкие суставы стоп), реже плечевые, грудинно-ключичные, височно-челюстные. Характерно развитие энтезита и/или теносиновита (ахиллоденит, подошвенный фасциит), проявляющихся выраженными болями, затрудняющими ходьбу. Более чем у половины больных возможны рецидивы артрита, чаще при урогенной, чем кишечной форме реактивного артрита. К поражениям кожи и слизистых относятся безболезненные эрозии слизистой полости рта, половых органов (кольцевидный баланит), кератодермия (псориазиформные изменения на пятках). Поражение ногтей (ониходистрофия) и кожи (кератодермические псориазиформные высыпания на туловище) трудно отличить от псориатических. Системные проявления:
Диагноз и рекомендуемые клинические исследованияПри исследовании крови в острой фазе обнаруживается лейкоцитоз, тромбоцитоз, увеличение СОЭ, СРБ и IgA АНФ и РФ не обнаруживаются. В хроническую фазу наблюдается умеренная нормохромная, нормоцитарная анемия, отражающая развитие хронического воспаления.Носительство HLA-B27 чаще имеет место при хроническом или рецидивирующем течении и ассоциируется с развитием сакроилеита, спондилита, увеита и аортита. В синовиальной жидкости выявляются признаки воспаления: низкая вязкость, плохое образование муцинового сгустка, лейкоцитоз (5—10 тыс/мм3) с преобладанием сегментоядерных лейкоцитов, увеличение белка и комплемента. В отличие от септического артрита выраженного снижения концентрации глюкозы не наблюдается. Для выявления предшествующей урогенитальной инфекции (С. trachomatis) наиболее эффективен посев соскоба уретры Серологическое исследование очень часто дает ложноположительные результаты, связанные с широким распространением инфекции С. trachomatis в популяции. Полимеразная цепная реакция обладает высокой чувствительностью, но недостаточно стандартизована. С помощью этого метода С trachomatis часто выявляется в биологических жидкостях и тканях при других ревматических заболеваниях и даже у здоровых людей. При хроническом течении у носителей HLA-B27 в 40—60% выявляются рентгенологические признаки сакроилеита, обычно одностороннего, менее выраженного, чем при анкилозирующем спондилите. Изменений в позвоночнике, за исключением немногочисленных грубых асимметричных паравертебральных оссификаций, не наблюдается. Рентгенологические изменения в периферических суставах и поражения связок такие же, как и при анкилозирующем спондилите. Общепринятые диагностические критерии реактивного артрита не разработаны. При постановке диагноза следует учитывать:
Дифференциальный диагнозВ классических случаях диагностика реактивного артрита не представляет особых трудностей. Однако склонность хламидийного воспаления урогенитального тракта к бессимптомному течению часто затрудняет оценку связи между артритом и предшествующей инфекцией.Реактивный артрит необходимо дифференцировать со следующими заболеваниями:
Клинические рекомендацииПомимо общих рекомендаций, при реактивном хламидийном артрите обязательно назначают антимикробные ЛС для эрадикации возбудителя в мочеполовой системе Это позволяет снизить частоту рецидивов и риск хронизации заболевания.Целесообразно также обследование и лечение полового партнера. Внутрь в течение 10—30 сут:
Азитромицин 1гв 1-й день, далее по 0,5 г 1 р/сут;
Пенициллины и цефалоспорины не эффективны из-за формирования устойчивых форм хламидий. Положительное влияние длительного (более трех месяцев) лечения антибиотиками на течение реактивного хламидийного артрита не доказано, назначение при постэнтероколитическом реактивном артрите антибиотиков, как правило, не рационально.
ПрогнозПри реактивных артритах первая атака обычно заканчивается в течение 2—3 месяцев, но иногда длится до года. Рецидивы часто связаны с повторным инфицированием. Хронический артрит развивается у 20—50% больных, чаще при наличии полной триады Рейтера в дебюте. Однако тяжелое нарушение трудоспособности развивается не более чем у 15% пациентов. Неблагоприятный прогноз связан с развитием амилоидоза или тяжелым поражением сердца. Особенно тяжело реактивный артрит протекает на фоне ВИЧ-инфекции.Ю.Б. Белоусов
Опубликовал Константин Моканов medbe.ru Реактивный артрит у детей клинические рекомендацииРеактивный артрит у детей: симптомы и лечение коленного сустава у ребенка
Многие годы пытаетесь вылечить СУСТАВЫ? Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день...Читать далее » Инфекционно-аллергический артрит, реактивная артропатия или реактивный артрит – это негнойное заболевание воспалительного характера, поражающее мелкие и крупные кости суставов. Реактивный артрит у детей встречается довольно часто. Причиной тому служат перенесенные инфекции мочеполовой системы, кишечника, нарушения в иммунной системе, респираторные заболевания. Статистика утверждает, что ревматоидный артрит по большей части поражает мужскую половину населения планеты. Но девочки и взрослые женщины тоже подвержены этому недугу, хотя и в меньшей степени. Обратите внимание! Реактивный артрит не относится к смертельным болезням, но если не начать вовремя его лечение, заболевание грозит самыми серьезными последствиями, особенно для ребенка. В результате реактивного артрита суставы теряют свою подвижность и могут привести человека к инвалидности. Более того, недуг дает тяжелые осложнения на сердце, которые проявляются кардитом и миокардитом. Причины, вызывающие реактивный артрит у детейРеактивный артрит развивается вследствии различных инфекционных возбудителей. Но отличается болезнь своей «стерильностью», то есть во время острой стадии в синовиальной жидкости не обнаруживаются никакие бактерии или их антитела. Это объясняется тем, что связываясь с бактериями, лейкоциты крови образуют иммунные комплексы и начинают воспринимать клетки собственных сочленений как бактерии-возбудители. Происходит это из-за схожести их свойств. В работе иммунной системы возникает сбой и развивается воспаление сустава. В организм ребенка инфекция попадает воздушно-капельным или пылевым путем. Кроме того переносчиком инфекции может оказаться и домашнее животное. Способствующие реактивному артриту факторы – это пыль, грязь, сырость в квартире, в которой проживает ребенок.
treiningtime.ru
diseases.medelement.com |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||